6
Unité 1 : L’entretien des voies aériennes pour l’adulte
Partie A : Révision de l’anatomie des voies aériennes et les complications associées aux procédures associées pour maintenir les voies ouvertes
Partie B : Les techniques pour maintenir les voies aériennes ouvertes
Partie C : L’intubation et les protocoles associés
Partie D : L’équipement associé à l’insertion des tubes avancés
Partie E : La pharamcologie associée à l’entretien des voies aériennes
Unité 2 : L’entretien des voies aériennes pour le bébé et l’enfant
Partie A : Les différences anatomiques entre l’enfant et l’adulte
Partie B : L’équipement utilisé pour l’entretien des voies aériennes chez l’enfant
Unité 1 : L’entretien des voies aériennes pour l’adulte
Partie A : L’anatomie des voies aériennes et les complications associés aux procédures pour maintenir les voies aériennes ouvertes
Avant de présenter les manoeuvres et les procédures médicales qui nous permettent de maintenir les voies aériennes de l’adulte ouvertes, une révision de l’anatomie des voies aériennes supérieures et de la trachée est présentée en association avec les particularités et les complications associées aux procédures.
La cavité nasale
Nez : La présence du plexus Kiesselbach augmente les chances de saignements lors de l’introduction d’une sonde nasoharyngée ou d’un tube nasotrachéal. Donc pour minimiser les effets secondaires on doit bien positionnée le patient (position de reniflement), bien lubrifier les sondes avant l’insertion et passer le tube délicatement. Pendant l’insertion avec le biseau de la pointe orientée vers le septum nasal (c’est-à-dire, avec l’extrémité pointue latérale et l’extrémité ouverte de la sonde vers le septum), appliquer une pression douce mais ferme pour faire passer la sonde à travers la cavité nasale sous le cornet inférieur. Si vous rencontrez une résistance, essayez de tourner légèrement la sonde et d’avancer à nouveau. Si le tube ne passe toujours pas, essayez de l’insérer dans l’autre narine. Avancer la voie respiratoire vers l’arrière jusqu’à ce que le bout proximal repose sur l’ouverture de la narine. De plus, des médicaments provoquant une vasoconstriction tels la phényléphrine et l’épinéphrine peuvent être administrés préalablement.
Les adénoïdes retrouvés dans le nasopharynx peuvent parfois résister à l’insertion du tube. Si une résistance est ressentie essayer d’insérer le tube par l’autre narine.


La canule nasopharyngée et l’intubation nasotrachéale


Cavité orale
La cavité orale devrait être évaluer avant de procéder avec une procédure pour maintenir les voies aériennes ouvertes surtout pour l’insertion d’un tube endotrachéal. L’évaluation LEMON est le plus souvent employé pour évaluer si une laryngoscopie ou une intubation sera difficile.

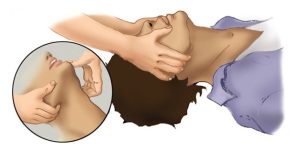
Pendant qu’on ventile un patient avec un ballon-masque, l’ouverture de la cavité orale est facilitée par la subluxation de la mâchoire ‘jaw thrust’.
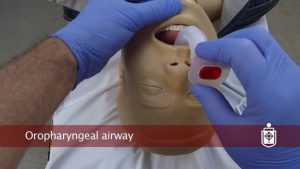
La langue est souvent la cause d’une obstruction. Pour prévenir cette obstruction on peut insérer une canule oropharyngienne.
Attention suite à l’administration des sédatifs/anesthésiques: le tonus musculaire du pharynx peut diminuer suite à l’administration de ces médicaments et causer une obstruction plus significative chez les patients qui souffre déjà d’une obstruction partielle. C’est dans ces situations que plusieurs techniques peuvent être utilisées en même temps pour garder les voies aériennes ouvertes tels l’optimisation de la position du patient, subluxation de la mâchoire, ventilation avec 2 personnes, utilisation des canules oro/nasopharyngées.
Le larynx
L’insertion d’un tube endotrachéal peut être traumatique et peut même disloquer les cartilages et donc choisir la bonne grosseur de tube est important. Un tube trop gros peut causer du dommage aux aryténoïdes et aux muqueuses et un tube trop petit peut causer des fuites et augmenter la résistance à la ventilaiton.
Le larynx est l’organe le plus innervé du corps humain. Les nerfs laryngés dérivant du nerf vague sont mixtes.
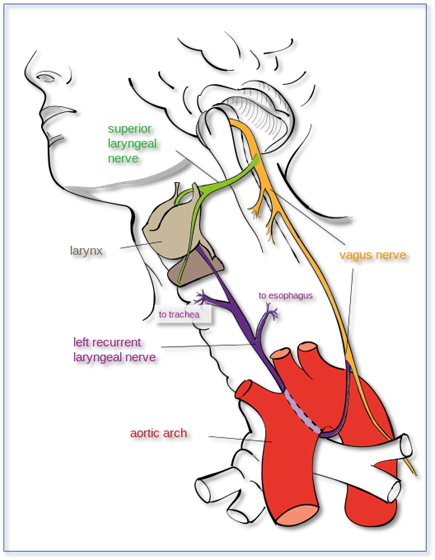
nerf supérieur : afférent
nerf ‘recurrent’ : efférent – contrôle l’ouverture et la fermeture de la glotte
La stimulation de la muqueuse laryngée peut donc provoquer une stimulation du système nerveux sympathique ainsi augmentant la F.C et la T.A. Les conséquences sont graves surtout pour les patients souffrant de problèmes cardiaques et de trauma crânien (ischémie cardiaque et augmentation de la ICP). Donc une prémédication avant l’insertion du tube avancé peut diminuer ces effets.
Au contraire, une stimulation vagale peut aussi se produire provoquant la bradycardie et l’hypotension. On observe ceci surtout chez les bébés et les enfants. Parfois on administre de l’atropine comme prémédication.
La trachée
La trachée est de 9 – 15 mm de diamètre. Pour une femme on insère un tube endotrachéal de grosseur 7.0 – 7.5 mm et pour un homme 8.0 – 8.5 mm.
Partie B : Les techniques pour maintenir les voies aériennes ouvertes
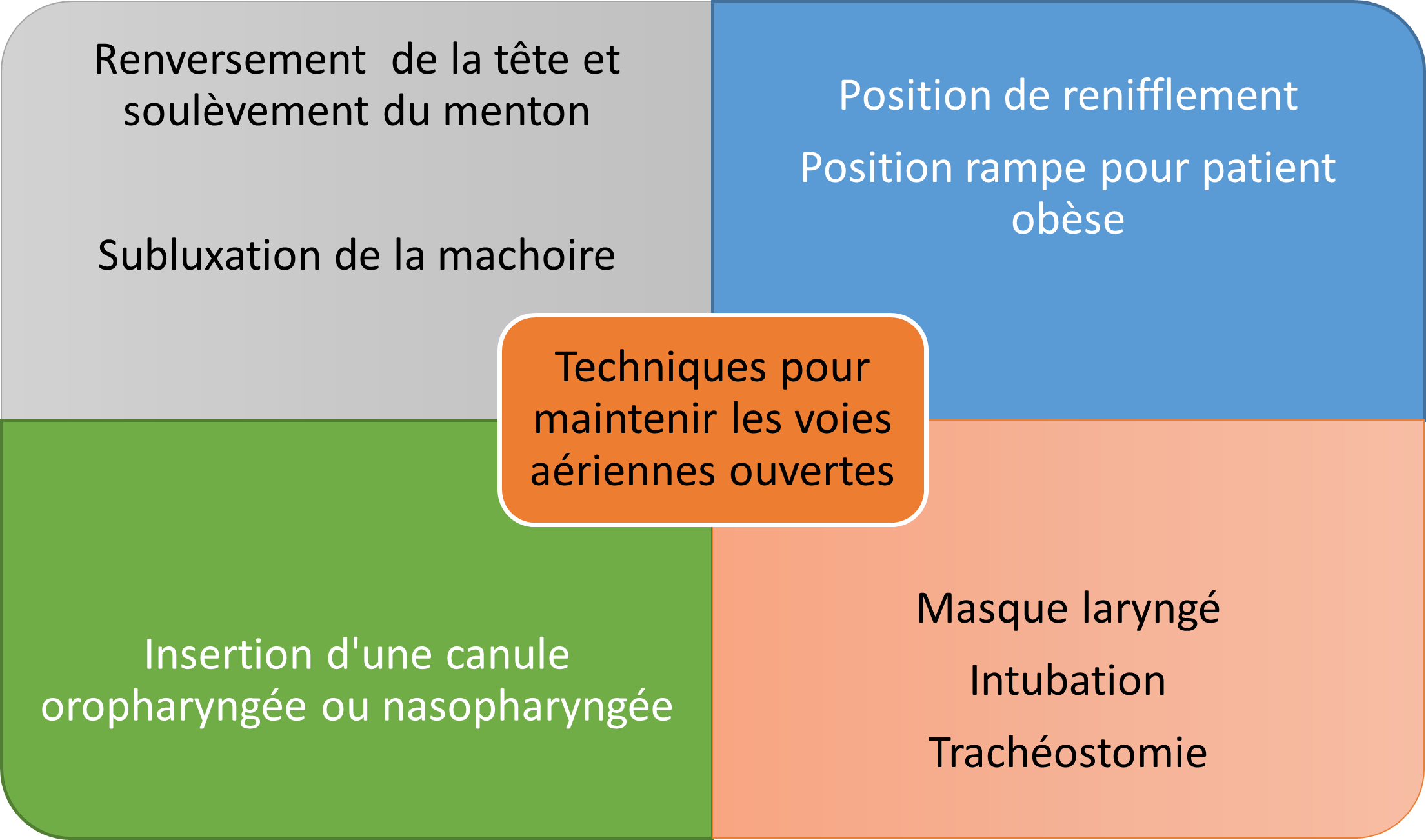
Voici les particularités pour chacune des techniques présentés ci-dessus :
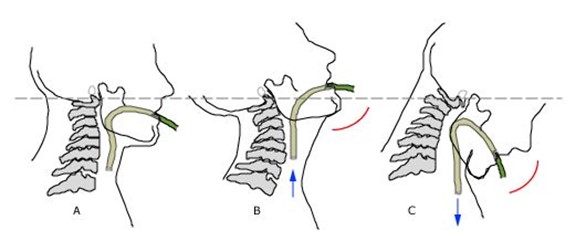
- Positionnement de reniflement et de la rampe
- positions optimales qui aident à visualiser la glotte pendant la laryngoscopie en alignant les axes oral, pharyngé et laryngé; en positionnant le patient on peut aligner l’oreille avec la partie antérieure de l’épaule ou le sternum afin d’assurer que le postionnement du patient est optimal
- on doit faire une flexion du cou et une extension de l’occiput
- chez l’adulte on peut soulever la tête et placer une serviette en-dessous ou on peut le faire manuellement qui est plus difficile mais utile en situation d’urgence ou en-dehors de l’hôpital
- chez le bébé on place une serviette roulée en-dessous des épaules
- chez l’enfant parfois aucune serviette est nécessaire
- la technique de reniflement est particulièrement plus importante à utiliser avec les enfants et les bébés
- la technique de la rampe est utilisé chez les personnes obèses; on utilise plusieurs oreillers pour remonter le torse et la tête du patient
- Renversement de la tête et soulèvement du menton
- ouvrir les voies aériennes chez une personne inconsciente
- ouvrir les voies aériennes et vérifier le pouls carotidien
- contre-indiqué pour une personne qui a subi ou que l’on soupçonne un trauma cervical
- Subluxation de la machoire
- ouvrir les voies aériennes chez une personne inconsciente
- ouvrir les voies aériennes et ventiler le patient inconscient avec un ballon masque
- ouvrir les voies aériennes pour une personne qui a subi ou que l’on soupçonne un trauma cervical
- Insertion d’une canule oropharyngée
- ouvrir les voies aériennes chez les patients inconscients; si l’évaluation neurologique est difficile on peut essayer de l’insérer. Si le patient rejette la sonde on peut conclure que les réflexes sont encore présents
- cette technique prévient la langue d’obstruer les voies aériennes
- Insertion d’une canule nasopharyngée
- ouvrir les voies aériennes chez les patients conscients et inconscients
- cette technique est utilisée aussi pour assister avec la succion des voies aériennes supérieures
- contre-indiquée chez les personnes souffrant de trauma des os crâniens basaux
- Masque laryngé
- il est facile à insérer et donc est une alternative à l’intubation trachéale
- indiquer dans une situation dans laquelle on ne peut pas oxygéner ou intuber le patient
- Intubation
- l’insertion d’une sonde endotrachéale ou trachéale permet
- de maintenir les voies aériennes ouvertes
- d’oxygéner
- de ventiler
- d’appliquer l’hygiène bronchique chez les patients
- de protéger les voies aériennes
- l’insertion d’une sonde endotrachéale ou trachéale permet
Partie C : L’intubation et les protocoles associés
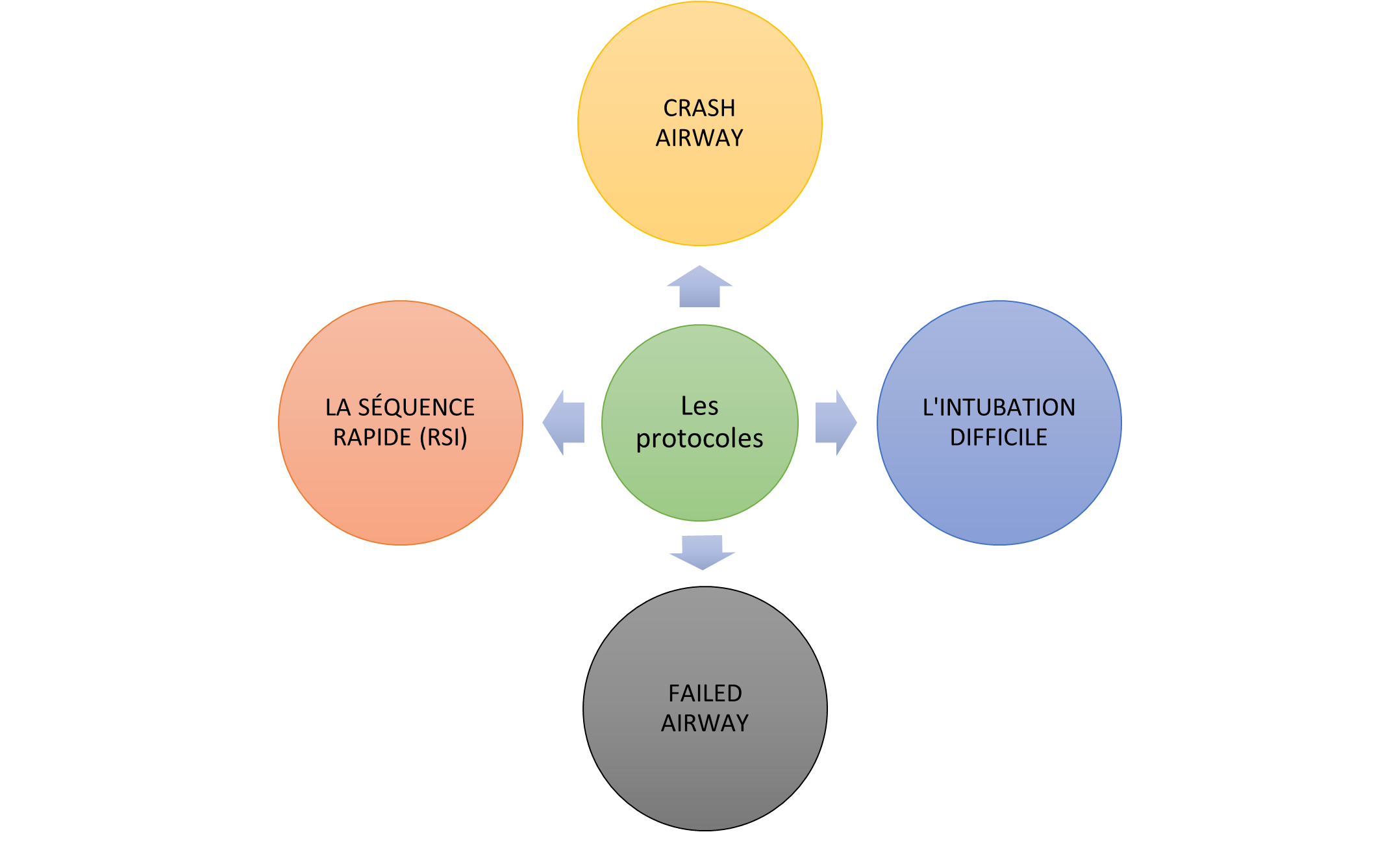
CES PROTOCOLES PROVIENNENT DU LIVRE SUIVANT : EMERGENCY AIRWAY MANAGEMENT, RON M. WALLS, MICHAEL F. MURPHY
THE DIFFICULT AIRWAY COURSE
Le crash airway
Le crash airway est utilisé chez le patient inconscient qui nécessite une intubation. Or, on doit immédiatement choisir une technique pour maintenir l’oxygénation du patient. Le plus souvent le patient nécessite une ventilation avec ballon masque. Par la suite on se prépare à insérer un tube avancé (LMA ou tube endotrachéal). Habituellement on favorise l’intubation car les chances d’aspiration diminuent avec l’insertion d’un tube endotrachéal. Si on évalue qu’il y a des difficultés d’oxygénation on peut opter à administrer 2mg/kg de succinylcholine. La paralysie court terme provoquée peut relaxer les muscles des voies aériennes supérieures et favoriser la ventilation, l’oxygénation et l’insertion d’un tube avancé.
Si après 3 laryngoscopies non réussies on suit l’algorithme ‘Failed airway’.
La séquence rapide
Définition RSI : Administration d’un agent anesthésique et d’un relaxant musculaire à action rapide (succinylcholine) pour induire l’inconscience et la paralysie.
À noter que le relaxant musculaire n’est pas toujours administré.
Ce protocole est utilisé quand le patient nécessite une intubation et qui est conscient ou semi-conscient. On choisit cette technique car on présume que le patient n’est pas à jeun. Le but c’est de préoxygéner le patient sans le ventiler avec un ballon masque. On diminue donc le gonflement de l’estomac avec de l’air et les chances de vomissements et d’aspiration. La période d’oxygénation peut se faire de 2 façons : administrer de l’oxygène 100% pendant 3 minutes ou demander au patient de prendre 8 grandes capacités vitales pendant qu’il ou elle reçoit 100% oxygène. L’augmentation de la PAO2 permet l’oxygénation du sang sans ventiler le poumon pour au moins 4 – 6 minutes. Évidemment il y a des patients qui vont désaturer plus rapidement. Habituellement c’est parce que la capacité résiduelle fonctionnelle de ces patients est réduite.
-
- enfants
- femme enceinte 3 trimestre de grossesse
- obésité
- patients qui souffrent de maladies pulmonaires
Après la pré-oxygénation on administre les médicaments pour induire le patient. Quand le patient est inconscient on peut l’intuber.
L’intubation difficile
L’intubation est associée à plusieurs complications. L’hypoxémie et l’hypoxie associées sont les plus importantes. Donc lorsque possible c’est important d’évaluer le patient afin de déterminer si la laryngoscopie/intubation sera difficile. Si notre évaluation présume que l’intubation pourrait être potentiellement difficile on peut se préparer en conséquence. On demande de l’aide, on prépare l’équipement qui augmenterait les chances de réussite, on choisit des médicaments appropriés, etc.
- Voici les étapes de l’évaluation
- évaluer le patient (voir LEMON ci-dessous)
- évaluer si on peut utiliser BMV (bag mask ventilation) ou EGD (extra glottic device)
- effectuer une laryngoscopie consciente pour évaluer les voies aériennes (voir Cormack-Lehane ci-dessous); administrer du xylocaïne pour geler les voies aériennes supérieures avec un atomiseur; on peut aussi administrer de la sédation
- si on visualise les cordes vocales du patient la personne qui intube peut procéder à l’intubation ou décider de suivre RSI
- si on ne visualise pas la glotte on peut procéder à BMV et évaluer les options
LEMON
Look externally (petit cou, petit mandibule, sang, obésité)
Evaluation en utilisant la règle 3-3-2
3 – ouverture de la bouche (lorsque le patient ouvre la bouche il devrait être capable d’insérer 3 de ses doigts entre les incisives
3 – espace mandibulaire (voir diagramme ci-dessous)
2 – position de la glotte par rapport à la base de la langue
Échelle de Mallampati (structure de l’oropharynx)
Classes : I – palais mou, oropharynx parfaitement visible, intubation facile
Classe II – palais mou, oropharynx visible, intubation visible
Classe III – palais mou, oropharynx légèrement visible, intubation plus difficile
Classe IV – palais dur, oropharynx non-visible, intubation difficile
Obstruction/Obésité, dernier trimestre d’une grossesse
Neck mobility cou mobile = intubation facile, cou à mobilité réduite = intubation plus difficile
Autres :
-
- lèvres et langue – traumatisme, anomalie, grosseur de la langue
- dents (dentier, dents brisés, protubérance des dents)
- évaluation pendant laryngoscopie (Cormack – Lehane)
- Grade 1 = visualisation complète de la glotte et l’épiglotter
- Grade 2 = visualisation de la portion inferieure des cordes vocales est visible (10-30% de succès à l’intubation)
- Grade 3 = seulement l’épiglotte est visible (- que 5% de succès)
- Grade 4 = aucune visualisation (- que 1% de succès)
Failed airway
Le ‘failed airway’ est définie comme étant une situation dans laquelle nous ne pouvons pas oxygéner ou intuber le patient.
Failed airway – COCI can’t oxygenate can’t intubate
Incapable d’oxygéner le patient même avec un bon positionnement, insertion de sonde(s), 2 personnes pour BMV
Incapable d’intuber le patient après 3 laryngoscopies

(voir partie E pour réviser les médicaments sédatifs/anesthésique/neuromusculaires)
Partie D : L’équipement associé à l’insertion des tubes avancés
L’équipement présenté dans cette partie est utilisé surtout pour des situations lorsque l’intubation est difficile ou que nous ne pouvons pas oxygéner/intuber le patient.
Bougie (Eschmann introducer) : appareil droit, semi-rigide au bout un peu courbé, utilisé lorsque l’intubation est difficile (grade 2 ou 3). La bougie est avancée dans le larynx et passe les cordes vocales jusqu’à ce que le bout soit dans la trachée. En gardant le laryngoscope et la bougie en place, l’E.T.T est glissé par-dessus la bougie et dans le larynx. A la fin de l’intubation, la bougie est enlevée.
Vidéo : Use of the bougie for intubation – YouTube
Le stylet illuminé (light wand trachlight): utilisé lors des intubations à l’aveuglette. Le stylet illuminé est inséré dans l’E.T.T. (le bout the la Light Wand est au bout de l’E.T.T.) Lorsque le tube est à l’entrée de la trachée la lumière se voit bien à travers le cou (elle doit être au centre su cou). L’E.T.T. peut ensuite être glissé à l’aveuglette dans la trachée et la Light Wand est enlevé.
Vidéo : http://www.youtube.com/watch?v=WvatNBas_hc&feature=related
LMA (laryngeal mask airway) : l’insertion du masque laryngé est assez facile et on l’utilise pour ventiler le patient quand on choisit cette équipement à la place d’un tube endotrachéal, en anesthésie général pour les patients considérés à jeun et dans des situations critiques COCI (can’t oxygenate can’t intubate)
Vidéo: LMA insertion – YouTube
Fastrack LMA : permet d’intuber après avoir insérer le LMA; cette pièce d’équipement nécessite plus de pratique que le LMA normal
Vidéo : Fastrach ILMA – YouTube
Glidescope : laryngoscope modifié avec caméra qui permet de visualiser les voies aériennes supérieures qui facilite l’intubation
vidéo : Video Laryngoscope stylet intubation – YouTube
Intubation au fibreoptique flexible : tube insérer d’un fils rattachés à une poignée qui permet de manipuler le bout du bronchoscope; permet d’avoir une vue constante des voies aériennes qui facilite l’intubation; cette méthode est la seule qui peut confirmer à 100% l’emplacement correct du tube endotrachéal4
Évaluation du placement du tube endotrachéal
- visualisation du passage du tube entre les cordes vocales
- colorimétrie ou capnographie
- absence de sons vocales
- expansion thoracique
- buée observé sur les parois du tube
- auscultation de l’abdomen et des plages pulmonaires
- longueur du tube au niveau des dents (règle 21 – 23)
- détection œsophagienne
- radiographie (3 – 6 cm au-dessus de la carène ou entre T2 – T4)
- glydescope
- bronchoscopie et visualisation de la carène
Lorsque le patient est stabilisé on mesure la pression dans le ballonnet. La pression idéale est 25 – 35 cmH2O. Certaines situations nécessitent une pression plus élevée dans le ballonnet.
- sonde trop petite
- pression inspiratoire de pointe élevée pendant l’administration d’un souffle mécanique
- trachéomalacie
Les complications reliées au tube et au ballonnet
- Trauma laryngé
- œdème de la glotte
- inflammation des cordes vocales
- ulcération laryngée
- développement de polypes ou de granulomes (formation peut prendre semaines – mois)
- sténose causé par le tissu cicatriciel
- paralysie des cordes (voix enrouée, aspiration, stridor, ronflement)
L’œdème et l’inflammation de la glotte sont observés jusqu’à 24 heures après l’extubation. Si les signes et symptômes persistent 24 heures post-extubation l’équipe devrait suspecter des dommages structuraux plus sérieuses au niveau des voies aériennes.
- Trauma trachéal
- ulcération
- granulomes
- trachéomalacie (perte structurale des cartilages trachéaux)
- sténose
- trachéofistulisation ex : fistule trachéoesophagienne, fistule trachéo-innominé
- Autres complications
- dommage aux dents, lèvres, langue, cornée
- aspiration
- infection nosocomiale
- diminution de la fonction mucociliaire
- problèmes associé au troubleshooting (hypoxémie, agitation, arythmies, etc)
Troubleshooting
Signes qui indiquent un problème suite à l’intubation
- diminution de l’expansion thoracique
- entré d’air diminué
- SpO2 réduite
- augmentation du travail respiratoire
DOPE pour le troubleshooting suite à l’intubation
- D – déplacement du tube endotrachéal
- O – obstruction
- P – Pneumothorax
- E – équipement
Possibilité d’obstruction
- ETT tordu (kinking)
- patient mord le ETT
- sécrétions
- présence d’un corps étranger
- herniation du ballonnet
Possibilité d’une fuite
- ballonnet est non gonflé ou percé
- valve pilote est endommagé
- tige de caoutchouc est coupé
Extubation accidentelle
- patient agité
- lors d’une procédure lier aux soins du patient
- ETT n’est pas bien attaché (fixé)
Pour déterminer si le patient est extubé on peut passer un cathéter de succion dans le ETT; s’il n’y a pas d’obstruction le ETT est dans l’œsophage
Partie E : La pharmacologie associée au maintien des voies aériennes
Quelques définitions
- Sédation : Effet tranquillisant (diminue l’anxiété), amnésie, relaxation musculaire
- Hypnose: Induction de l’état de sommeil
- Anesthésie: Absence de sensibilité, perte de conscience et perte de réflexe, incluant les voies respiratoires. Peut être locale ou générale
- Analgésie: Disparition de la perception de la douleur
- Sédation consciente : administration des médicaments pour calmer le patient pendant une procédure médicale. Le patient demeure conscient, parle, respire et peut protéger ses voies aériennes. Pour certains patients cette sédation peut devenir profonde et affecter la ventilation. Alors le thérapeute respiratoire assiste pendant ce type de procédure afin d’évaluer la respiration du patient et assiste la ventilation si nécessaire.
- Sédation profonde : administration des médicaments sédatifs-hypnotiques afin de diminuer le niveau de conscience du patient. Il y a une perte partielle des réflexes. Le patient ne peut pas répondre aux commandes verbales et n’est pas toujours capable de protéger les voies aériennes. La sédation n’enlève pas la sensation de douleur, on doit utiliser un analgésique en combinaison si on veut réduire la sensation de douleur.
Revue du système nerveux central
- Le cortex: Fournit nos facultés de perception, de communication, de mémorisation, de compréhension et d’accomplissement des mouvements volontaires.
- Le système d’activation réticulaire (RAS): stimule le cortex pour maintenir un état d’éveil.
- Le système limbique: Système relié à l’hypothalamus, le thalamus et le cortex. Joue un rôle important dans les émotions.
- Le bulbe rachidien: Important centre de réflexe autonome qui maintient l’équilibre de la pression sanguine (centre vasomoteur), de la fréquence cardiaque et de la respiration.
Les effets de ces médicaments sur le SNC sont reliés aux doses administrées
- Une petite dose déprime le cortex
- Une dose plus élevée déprime le cortex et le RAS pour induire le sommeil
- Une dose encore plus importante cause la dépression du cortex, du RAS et du bulbe rachidien, donc diminue l’activité des centres respiratoires et cardiovasculaires.
Voilà pourquoi certains médicaments, à petite dose, serviront à relaxer le patient mais à plus grande dose produira une sédation profonde, voir même une anesthésie.
Les non-barbituriques et les benzodiazépines
Ces médicaments sont utilisés pour provoquer la sédation, l’hypnose et l’anesthésie des patients. Dans le passé, le groupe de médicaments utilisé se nommait les barbituriques mais plusieurs effets secondaires y étaient associés comme la dépendance et le surdosage. Seulement quelques-uns sont encore utilisés pour induire l’anesthésie, provoquer l’hypnose et contrôler les crises d’épilepsies chez les patients : thiopental, pentobarbital, phenobarbital. Avec l’utilisation de nouveaux groupes de médicaments, les effets secondaires, surtout la dépendance, sont minimisées. Dans le cadre de ce cours, seulement une brève description des effets de ces médicaments sera expliquée avec les médicaments les plus souvent utilisés.
Effets généraux de ces médicaments
Une petite dose de ce type de sédation ne causera pas de dépression respiratoire, mais on peut plutôt noter les effets suivants:
- diminue l’anxiété
- amnésie (ex : versed (midazolam)
- hypnose
- relaxant musculaire (ex : valium (diazepam)
- anticonvulsif
- somnifère
Benzodiazépines (anxiolytiques)
Les 3 benzodiazépines les plus communs
- diazépam (valium)
- lorazépam (ativan)
- midazélam (vesed) – sédatif puissant, souvent utilisé en milieu clinique
Les anesthésiques
On peut diviser les anesthésiques en 3 catégories, soit les gaz anesthésique, les anesthésiques locaux et les anesthésiques parentéral (intraveineux). La distinction entre les catégories seront fait dans le chapitre sur l’anesthésie. Il est cependant important de savoir, pour ce chapitre, que les anesthésiques intraveineux qui sont grandement utilisés dans le milieu clinique sont: Propofol (Diprivan) et la Kétamine (Kétalar)
Agents administrés conjointement pour induire ou maintenir une anesthésie
- Benzodiazépines
- utiliser pour relaxer le patient avant la chirurgie
- le versed est un sédatif puissant qui peut induire une sédation profonde et pourrait même déprimer les centres respiratoires surtout chez les patients qui souffrent de maladies respiratoires chroniques
- Analgésiques
- utiliser en anesthésie pour éliminer la perception de la doule
- l’effet secondaire la plus sérieuse est la dépression de la respiration
- ex : fentanyl (sublimaze), morphine
- Anesthésiques locaux
- bloque le potentiel d’action d’un stimulus et donc la sensation de douleur
- disponible sous forme de spray, crème, gel, liquide (sous-cutané)
- ex: lidocaine – I.V, xylocaine – pulvérisateur, gel, crème
Unité 2 : L’entretien des voies aériennes pour le bébé et l’enfant
Partie A : Les différences anatomiques entre l’enfant et l’adulte
Les différences anatomiques et physiologiques entre l’adulte et le nouveau-né
L’entretien de voies aériennes chez le bébé et l’enfant est plus difficile que l’adulte. Les raisons sont reliées aux différences anatomiques observées entre l’adulte et l’enfant. On doit s’adapter à la grandeur de l’enfant. Chaque enfant est unique et se développe à un rythme différent. Lorsqu’on observe des changements reliés à la puberté on traite l’enfant comme un adulte.
Défi en pédiatrie
Chez la population pédiatrique et néonatale on doit reconnaitre les signes de détresse cardiorespiratoires rapidement surtout dans la phase de décompensation. Les bébés et les enfants ont une plus petite réserve physiologique et décompense très rapidement comparativement aux adultes. On doit être vigilant et préparé en tout temps.
Signes de décompensation cardiaque
- hypotension
- tachycardie significative
- état mental altéré : irritable, léthargique
- pouls périphériques faibles
- pâle, tachetures sur la peau, cyanose légère
Signes de décompensation respiratoire
- cyanose
- diminution des bruits respiratoires
- diminution des réflexes surtout à la douleur
- diminution du tonus musculaire (difficulté à maintenir la position tripode)
- tachycardie
- diminution des efforts respiratoire (tachypnée avec période de bradypnée ou périodes d’apnée)
Les différences anatomiques entre l’adulte et l’enfant
- os occipital est plus proéminent
- respire plutôt par le nez
- la langue est proportionnellement plus grosse
- les amygdales et les adénoïdes sont plus proéminents
- l’épiglotte est plus large et plus souple
- la glotte est plus haute (C2) et plus antérieure
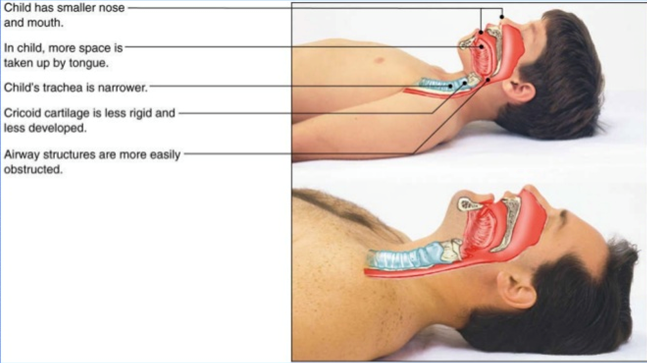
- la cricoïde est la partie la plus étroite des voies aériennes supérieures
- la trachée est plus étroite et plus compliante (se collapse facilement)
- la cage thoracique est plus horizontale et plus compliante
- le diaphragme est plus plat, contient moins de fibre et de glycogène
- les alvéoles sont moins nombreux sans la présence de pores de khon
- le coeur est proportionnellement plus gros
- la cavité abdominale est proportionnellement plus grosse
La position de reniflement est particulièrement importante chez le bébé et l’enfant car l’os occipital est plus proéminent
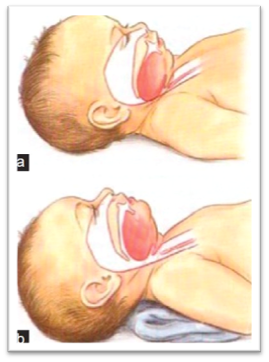
Comment choisir la bonne grosseur de ETT chez le bébé et l’enfant
C’est important de choisir la bonne grosseur de tube. Pendant l’intubation le tube peut traverser la glotte mais pas la cricoïde car c’est à ce niveau que le diamètre des voies aériennes supérieures est la plus étroite.
ETT avec ballonnet
- âge/4 + 3.5
ETT sans ballonnet
- âge/4 + 4
Profondeur (oral) = 3 X diamètre ETT

Partie B : L’équipement utilisé pour l’entretien des voies aériennes chez l’enfant
Les masques

L’équipement pour ventiler le bébé ou l’enfant
- le ballon auto-gonflable
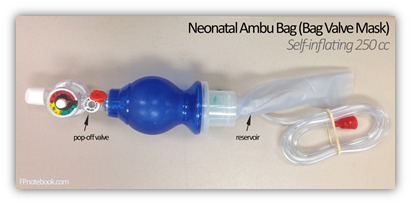
Cette pièce d’équipement est facile à utiliser sauf qu’on ne peut pas délivrer un débit libre à l’enfant.
- le ballon gonflable au débit
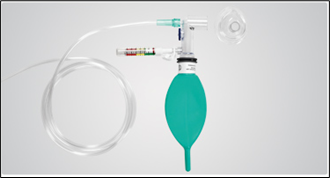
Cette pièce d’équipement est plus difficile à utiliser mais il y a plus d’avantages à l’utiliser que le ballon auto-gonflable. La personne qui ventile peut ressentir les changements des mécaniques respiratoires de l’enfant et s’adapter; de plus il ou elle peut administrer un débit d’oxygène/air libre au patient.
- le néopuff (T-piece resuscitator)
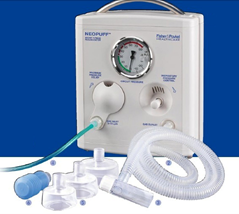
Cette pièce d’équipement est utiliser pour ventiler les nouveau-nés surtout les nouveau-nés de petits poids. Il est très facile à utiliser. On peut administrer un débit libre d’oxygène/air, une CPAP ou des souffles mandatoires. Par contre la personne qui ventile ne ressent pas les changements des mécaniques respiratoires.
- l’intubation
L’intubation du bébé ou de l’enfant est automatiquement considéré comme étant une intubation difficile. Chez la population néonatale un insère des tubes endotrachéals sans ballonnet. Les compagnies maintenant fabriquent des ETT 3.5 mm avec ballonnet. La personne soignante décide s’il ou elle veut insérer un tube avec ou sans ballonnet.
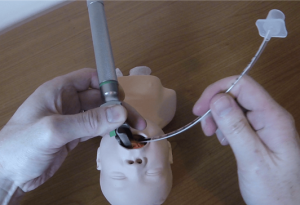
- Grosseur de ETT sans ballonnet
- prématuré grosseur 2.5 mm à 3.0 mm
- nouveau-né grosseur 3.0 mm à 3.5 mm
- 3 – 12 mois grosseur 4.0 mm
- > 1 an utiliser la formule
- lame droite versus la lame courbée
- on veut soulever l’épiglotte chez le bébé et le jeune enfant
- alors la lame droite est priviligiée pour soulever l’épiglotte
- c’est très facile d’insérer la lame trop loin dans les voies aériennes
- si on ne voit pas la glotte on retire la lame lentement
- vers l’âge de 2 ans on peut utiliser la lame courbée


Vidéo qui démontre comment utiliser le glydescope: GlideScope Pediatric Airway Rounds Techniques: Intubation in Infants – YouTube
À se souvenir que chez le bébé et l’enfant la flexion et l’extension du cou peut déplacer plus facilement le bout distal du tube endotrachéal.