4
Table des matières
Unité d’apprentissage 1 – Approvisionnement du mur médical, livraison de gaz médicaux et introduction au patient (AIDET)
Partie A : Approvisionnement du mur médical
Partie B : Les cylindres, les valves à réduction de pression et les débitmètres
Partie C : Les fournitures et les indications de l’oxygénothérapie
Partie D : L’introdution au patient en utilisant le système AIDET
Unité d’apprentissage 2 – L’humidité et l’aérosolthérapie
Partie A : La thérapie humidité
Partie B : La thérapie aérosol
Partie C : La thérapie médicamenteuse via aérosol
Unité d’apprentissage 1 – Approvisionnement du mur médical
Partie A : Systèmes centraux d’approvisionnement des gaz
L’oxygène peut être entreposé à l’état gazeux ou liquide. Le système d’approvisionnement utilisé servira à alimenter les murs médicaux de l’institution. L’utilisation d’un système liquide est beaucoup plus commune. L’oxygène liquide est entreposé dans un réservoir et est ensuite converti en oxygène gazeux.
 Un système d’oxygène en vrac liquide possède plusieurs avantages comparativement à celui d’un système à cylindres :
Un système d’oxygène en vrac liquide possède plusieurs avantages comparativement à celui d’un système à cylindres :  moins dispendieux à long terme car il fournit une plus grande quantité de gaz, moins d’interruption, moins de manipulation (entreposage et transport) et opère à basse pression donc plus sécuritaire (< 250 psi). On peut également faire l’ajustement de la pression centrale à 50 psig.
moins dispendieux à long terme car il fournit une plus grande quantité de gaz, moins d’interruption, moins de manipulation (entreposage et transport) et opère à basse pression donc plus sécuritaire (< 250 psi). On peut également faire l’ajustement de la pression centrale à 50 psig.
À noter qu’il y aura évaporation du gaz avec un système liquide stationnaire si le gaz n’est pas utilisé. 
L’entreposage sous forme gazeuse se fera à l’aide de cylindres. Les hôpitaux sont équipés d’un système de manifold qui servira de « back-up » si l’oxygène liquide n’est plus disponible. 
Ce système est constitué de 2 banques : primaire composé de 2 cylindes ou plus et secondaire qui devient la banque primaire lorsque les cylindres de l’autre banque sont épuisés. Cette transistion se fait automatiquement.
L’alimentation de l’air dans les murs médicaux se fait à l’aide d’un compresseur d’air.

Distribution et régulation des gaz médicaux
a) Tuyauterie
- La tuyauterie est faite de cuivre (laiton). Elle amène le gaz de la source (oxygène liquide en vrac, système manifold ou compresseur d’air) jusqu’au mur médical de la chambre. La pression dans la tuyauterie est de 50 lb.po.ca.j. (psig)
- Habituellement on retrouve les gaz suivants : oxygène, air et protoxyde d’azote (en salle d’opération)
- Il y a aussi une ligne de tuyauterie pour la succion
b) Valves de zonage
- Robinets généraux qui servent surtout de soupapes d’arrêt

- Ils ont pour but de couper le gaz ou la succion qui arrive à une aile de l’hôpital en cas de fuite, incendie ou réparation/rénovation
- Pour fermer la valve la poignée doit être en position perpendiculaire
c) Système central d’alarmes
- Système d’alarme pour basse/haute pressions dans le système de livraison des gaz ou succion. Ce système d’alarme est ajustable par le technicien biomédical (ou thérapeute respiratoire selon les besoins du milieu).
d) Les prises murales
- Les prises murales sont les dernières unités qui composent le système de la tuyauterie. Les prises murales servent de station où l’on peut installer/déconnecter l’équipement de la source d’approvisionnement de gaz ou de la succion
- Les prises murales ont des plaques qui identifient chaque gaz par sa couleur et son nom
- Elles ne permettent pas l’installation de gaz différents que celui indiqué sur la plaque par un système de connexion appelé mécanisme de sécurité D.I.S.S. (Diameter index safety system) ou de type Quick connect
- La prise murale contient une soupape automatique qui ferme l’issue du gaz lorsqu’il n’est pas utilisé
- La pression du gaz à la prise murale est de 50 psig et peut fournir un débit jusqu’à 100-120 lpm
- La concentration d’oxygène à la prise murale est de 100%
Partie B : Les cylindres, les valves à réduction de pression et les débitmètres
a) Les cylindres
Sécurité entourant les cylindres
Entreposage :
- Ils doivent être entreposés dans un « casier » ou derrière une chaîne pour éviter les chutes
- Doivent être loin de matériel combustible, d’une source de chaleur ou de gaz qui supporte la combustion
- Garder le bouchon protecteur lorsque le cylindre n’est pas en utilisation
- Le compresseur d’air ne doit pas être au même endroit que les cylindres
- Ne pas mélanger les cylindres vides avec les cylindres pleins
- Les cylindres d’oxygène liquide doivent être entreposés dans un endroit frais et bien ventilé. Attention, il y aura évaporation du gaz s’il n’est pas utilisé
Transport des cylindres :
- Utiliser un chariot de transport pour les cylindres
- Utiliser un détendeur avec débitmètre bourdon pour le transport des patients
- Entreposer le cylindre à un endroit sécuritaire, pour éviter sa chute, pendant toute la durée du transport (sous le lit, sur le lit avec les barreaux remontés, support sur la chaise roulotte)
- Ne pas coucher les systèmes portatifs d’oxygène liquide
- Sécuriser le cylindre en tout temps au chevet du patient, loin d’une source de chaleur pour éviter les chutes et l’augmentation de pression dans le cylindre
- Cylindres K: tête du lit dans le chariot ou derrière des chaines
- Cylindres E ou D: sous le lit ou dans son chariot à la tête du lit
- Portatif liquide : attaché aux barreaux du lit en position verticale
- Ne pas utiliser de matériel flammable, par exemple de la graisse ou de l’huile
- Doit « purger » le cylindre avant de faire son montage pour éliminer toutes saletés
- Ne jamais fumer en présence d’un cylindre
Identification des gaz médicaux
- Le collet des cylindres a des inscriptions qui fournissent de l’information spécifique
- « + » = 10% de pression de plus donc un total de 2200 psig
- « * » = approbation par le DOT pour une durée de 10 ans (après la date de vérification)
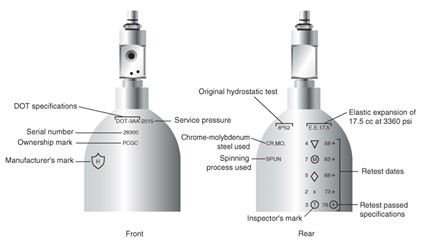
- En plus d’avoir des marques se retrouvant au collet, les cylindres sont colorés et étiquetés pour identifier leur contenu. Voici le code de couleurs utilisées pour identifier les principaux gaz médicaux (code canadien) :
| Gaz | Couleur |
| Oxygène : O2 | Blanc (vert États-Unis) |
| Bioxyde de carbone : CO2 | gris |
| Oxyde nitreux : N2O | bleu |
| Hélium : He | Brun |
| Carbogène : CO2-O2 | Gris-blanc |
| Héliox : HeO2 | Brun-blanc |
| Azote : N | Noir |
| Air : air | Noir-blanc |
Grosseur et capacité des cylindres
- Grosseur AA à E:
- Ce sont de petits cylindres
- Ils sont surtout utilisés pour le transport des patients ou en anesthésie

- Grosseur F à H/K:
- Ce sont de gros cylindres qui servent surtout de « backup »
- À la maison avec l’utilisation d’un compresseur
- À l’hôpital en cas de panne du système d’approvisionnement central liquide ou dans certains départements où il n’y a pas de mur médical (par exemple, en radiologie)
Soupapes de sûreté des cylindres
Si la température augmente, la pression à l’intérieur du cylindre va augmenter (loi de Gay-Lussac : ↑ T º = ↑ P) donc il est important d’avoir des soupapes qui permettent l’excès de pression de s’échapper du cylindre plutôt que de risquer une explosion.
Systèmes de sûreté par index
- Tout comme la sortie des prises murales, les cylindres possèdent des systèmes de sureté par index. Ces systèmes ont pour but d’éviter l’administration d’un mauvais gaz à un patient. L’erreur humaine peut être dangereuse et c’est pourquoi les industries ont développé un système de sûreté pour la livraison et la manipulation des pièces d’équipement nécessitant du gaz. Par exemple, il devient impossible de connecter un appareil fonctionnant à l’oxygène sur un système d’air.
- Il existe 2 systèmes de sûreté pour les cylindres soit:
1. ASSS (American Standard Safety System)

-
-
- Connexion filiforme pour l’assemblage entre un cylindre à haute pression et son attachement (valve à réduction de pression)
- Utiliser avec les gros cylindres (F à K/H)
- La grosseur de connexion est spécifique pour certains gaz, ce qui empêche les erreurs : il y a 26 différentes grosseurs de connexion pour 60 différents gaz
-
-
- PISS (Pin index safety system)
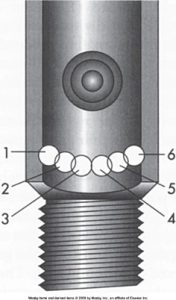
- Connexion à étrier et à “pins”
- Utilisé avec les petits cylindres (jusqu’à une grosseur E)
- La position spécifique des pins varie avec les différents gaz ce qui empêche les erreurs : il y a 6 positions donc 10 combinaisons possibles
- Nécessite un joint d’étanchéité ce qui empêche les fuites
b) Valves à réduction de pression
- Contrairement aux prises murales, les cylindres fonctionnent à haute pression. Il est donc important d’ajouter une valve à réduction de pression à notre montage afin de diminuer une pression élevée et variable à une pression plus basse et constante.
- Elles réduisent la pression de 2200 psig à 50 psig ou autre.
- Il existe plusieurs modèles sur le marché :
- Appareil fixe: La tension du ressort est pré-réglée par le manufacturier à 50 psig
- Appareil ajustable: La tension du ressort est ajustable par l’utilisateur (0 à 100 psig)
- À un étage: La réduction de pression se fait en 1 étape
- À plusieurs étages : La réduction de pression se fait en 2 étapes ou plus. Il est plus précis, mais plus gros et plus coûteux. Il est surtout utilisé en recherche.
- On utilise le terme détendeur (regulator) lorsque l’appareil contient à la fois une valve à réduction de pression ainsi qu’un débitmètre. Si la valve à réduction de pression ne contient pas de débitmètre on devra en ajouter un à notre montage. Voici un exemple d’un détendeur muni avec un débitmètre type Bourdon et un muni avec débitmètre type Thorpe.


c) Les débitmètres
Les débitmètres sont des appareils utilisés pour contrôler le débit du gaz. Habituellement le débit est mesuré en l/min. mais certains débitmètres utilisés en néonatologie sont gradués en ml/min.
Il existe plusieurs modèles de débitmètre tels le débitmètre à tube Thorpe (compensé et non compensé), le débitmètre Bourdon et le restricteur de débit. Le débimètre thorpe est le seul débitmètre utilisé à la sortie de la prise murale. Il peut aussi être utilisé avec un cylindre. Le débitmètre Bourdon et le restricteur de débit sont utilisés pour le cylindre uniquement.
Débitmètre à tube Thorpe :
-
- Appareil qui fonctionne avec une source de 50 psig
- Muni d’un tube vertical, d’une bille et d’une soupape à pointeau qui contrôle le débit gazeux

-
- La bille indique le débit du gaz qui circule dans le tube; plus la bille monte plus qu’il y a du débit qui circule dans le tube par le fait que son diamètre augmente davantage
- Deux forces s’opposent sur la bille: la pression du gaz qui pousse la bille et la gravité qui tire la bille
- La bille se stabilise lorsque les 2 forces s’égalisent
-
- Il existe 2 modèles : le tube thorpe compensé et le non compensé.
- Compensé:
- Calibré à 50 lb.psig
- La bille saute quand on branche le débitmètre à la prise murale car la soupape à pointeau est située en aval du tube Thorpe
- Une résistance après le débitmètre ne faussera pas la lecture du débit
- Compensé:
- Il existe 2 modèles : le tube thorpe compensé et le non compensé.
-
-
- Non compensé:
- Rare : sur certains ventilateurs et appareillages d’anesthésie
- Calibré à la pression atmosphérique
- Soupape à pointeau située avant le tube Thorpe
- S’il y a une résistance après le tube Thorpe celle-ci peut créer une contre pression qui faussera la lecture du débit; le débit sera plus bas que le débit actuel
- Non compensé:
-
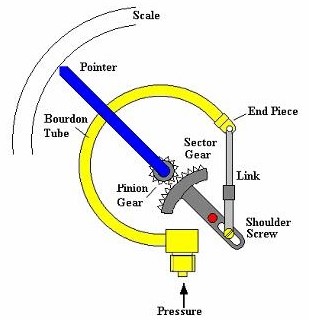
Débitmètre de type Bourdon :
-
-
- Le Bourdon est un débimètre toujours utilisé en combinaison avec une valve à réduction de pression
- Le principe de fonctionnement est simple: un orifice fixe est relié à un tube courbé et flexible qui se redresse sous l’influence de la pression; plus la pression est élevée, plus le tube va se redresser et plus de débit circule dans le système; l’opérateur lit un débit car le cadran de lecture est calibré en l/min.
- Le débit indiqué est précis seulement si la résistance est minime après la sortie et qu’il n’y a pas de contre pression. Une résistance élevée va venir fausser l’exactitude du débit indiqué qui sera plus élevé que le débit actuel
- Malgré le désavantage que les lectures peuvent être faussement élevées, il est grandement utilisé car son fonctionnement n’est pas influencé de la gravité. Ainsi, lors du transport des patients le cylindre peut être mis dans n’importe quelle position
-

Restricteurs de débit :
-
-
- Les restricteurs de débit fonctionnent avec le même principe de fonctionnement que le débimère Bourdon

- Lorsque l’opérateur tourne la manette, celle-ci s’aligne avec un trou calibré pour délivrer le débit désiré
- Or les trous de plus gros calibre permettent plus de débit de circuler dans le système
- Comme le débimètre Bourdon une résistance en aval fausse les valeurs des débits
- Les restricteurs de débit fonctionnent avec le même principe de fonctionnement que le débimère Bourdon
-
d) Mesure du contenu des cylindres
Le contenu d’un cylindre peut être à l’état gazeux ou à l’état liquide/gazeux. La technique pour mesurer le contenu d’un cylindre est influencée par l’état de la matière de son contenu.
- Mesure du contenu d’un cylindre avec du gaz comprimé
- On peut estimer le contenu du cylindre à partir de la lecture de pression car le volume de gaz contenu dans le cylindre est directement proportionnel à la lecture de sa pression.
- Un cylindre plein aura une pression de 2200 psig et un cylindre à moitié plein aura une pression de 1100 psig.
- Mesure du contenu d’un cylindre avec du gaz liquéfié
- On ne peut pas estimer le contenu d’un cylindre rempli de gaz liquéfié car le manomètre mesure que la pression de vapeur du gaz au-dessus du liquide.
- La lecture de pression demeure la même durant l’utilisation et chute abruptement lorsqu’il n’y a plus de liquide.
- Nous devons donc peser le cylindre afin de vérifier son contenu.
Estimation de la durée d’un cylindre ayant du gaz comprimé
Il est nécessaire de connaître la durée de vie d’un cylindre lors de son utilisation thérapeutique. Le thérapeute doit être capable de prédire la quantité de cylindres nécessaires pour une action médicale et il doit remplacer le cylindre avant qu‘il ne devienne vide, par un plein. Il ne doit pas y avoir d’interruption dans l’administration de la thérapie du gaz.
- La durée de vie d’un cylindre dépend :
- De sa grosseur (facteur du cylindre)
- Du débit réglé
- De la pression initiale se retrouvant dans le cylindre.
- Voici comment calculer la vie d’un cylindre :
- Vie du cylindre : Contenu (Litres) ou Pression lut sur le manomètre (psig) x Facteur du cylindre (L/psig) / Débit (lpm)
- Facteur du cylindre = volume/pression (l/psi)
Volume pi3 x 28.3 L/ pi3 / pression (2200 psig)
ou
Volume en litres / pression (2200 psig)
- Ce facteur nous indique le montant de gaz entreposé dans un cylindre pour chaque unité de pression.
- Facteurs des cylindres à retenir (s’appliquent uniquement à l’oxygène)
- Grosseur D : 0,16 L/psi
- Grosseur E : 0,28 L/psi
- Grosseur K : 3,14 L/psi
Exemple d’un calcul de la vie d’un cylindre :
Calcul de la vie d’un cylindre d’oxygène plein de grosseur E contenant 22 pi3 avec un débit réglé de 4 lpm.
-
- Facteur : 22 pi3 x 28.3 L/ pi3 / 2200 psig = 0,28 L/psig
-
- Vie : 2200 psig x 0,28 L/psig / 4 lpm = 154 minutes ou 2 heures 34 minute
Exercises de calcul
- On utilise un cylindre d’oxygène de grosseur E pour le transport d’un patient. On enregistre une pression de 1900 psig sur le manomètre et le patient reçoit de l’oxygène via une canule nasale à 2 lpm. À ce débit, combien de temps durera le cylindre ?
- On doit transférer madame Leclair de la salle d’urgence à la salle de dialyse. Elle reçoit de l’oxygène via un masque à réservoir à 8 lpm. On estime la durée de la procédure à 2 heures. Combien de cylindres pleins d’oxygène de grosseur ‘’E’’ seront-ils nécessaires?
- On doit couper l’oxygène dans l’aile gauche du 6e étage pour une durée de 8 heures. Combien de cylindres pleins seront-ils nécessaires pour fournir de l’oxygène continuel à une patiente recevant de l’oxygène à un débit de 4 lpm?
- Un patient quitte l’hôpital avec une prescription pour de l’oxygène à domicile via une canule nasale à 3 LPM. On vous appelle pour faire le montage d’un cylindre de grosseur K et on lui fournit également un cylindre de grosseur E pour ses sorties.
a) Calculer la durée de vie de son cylindre K ?
Le patient décide de faire une sortie de 4 heures et ne sait pas s’il serait préférable d’apporter un deuxième cylindre E.
b) Calculer la durée de vie du cylindre E.
c) Doit-il apporter un deuxième cylindre?
5. Un patient vous appelle pour vous demander la durée de vie de son cylindre. Celui-ci ne connaît pas le format, mais sur le cylindre on observe les détails suivants : 12,4 pi3. Il reste 1200 psig. On administre au patient 1 LPM via canule nasale.
a) Quelle est la grosseur de son cylindre ?
b) Calculer la durée de vie de votre cylindre.
Partie C : Les fournitures et les indications de l’oxygénothérapie
1. Qu’est-ce que l’oxygénothérapie ?
L’oxygénothérapie est l’administration de l’oxygène à des concentrations dépassant la concentration de l’oxygène de l’air ambiant (21%) dans le but de traiter ou de prévenir les symptômes et les manifestations de l’hypoxémie et/ou l’hypoxie.
Valeurs normales de l’oxygénation d’un jeune adulte en santé respirant l’air ambiant
SaO2 > 97%
PaO2 de 80 à 100 mm Hg
2. But général et les indications de l’oxygénothérapie
Le but principal de la thérapie d’oxygène est de maintenir une oxygénation adéquate des tissus tout en diminuant le travail cardiorespiratoire.
Indications
-
- Corriger l’hypoxémie documenter
-
-
- hypoxémie documentée : adultes, enfants, bébés > 28 jours : PaO2 < 60 mm Hg ou SpO2 < 90%
-

2. Situations critiques où l’on soupçonne l’hypoxémie
-
-
- évidemment on doit confirmer la présence de l’hypoxémie dans un délai de temps approprié après avoir initier l’oxygénothérapie
- voici les signes de détresse respiratoire relié à l’hypoxémie
-
Signes et symptômes reliés à l’hypoxémie
- Léger :
- dyspnée, agitation, sensation de peur-panique
- tachypnée légère (≈ 5 au-desssus de la F.R normale)
- Modéré :
- yeux écarquillés, appréhension
- tachypnée (› 5 au-dessus de la F.R normale), légère utilisation des muscles accessoires, légère cyanose
- ↑ F.C au-dessus de 20/min. de la F.C normale, ↑ de la TA systolique au-dessus de 20 mmHg de la TA normale)
- Sévère :
- agitation, confusion, manque de coordination, somnolence, diaphorèse
- respiration paradoxale superficielle ou agonale, utilisation des muscles accessoire modérée à sévère (position tripode), détérioration des ABG, cyanose
- ↑ F.C au-dessus de 20/min. de la F.C normale, ↑ de la TA systolique au-dessus de 20 mmHg de la TA normale), bradycardie, hypotension
- ll y a évidemment plusieurs autres signes et symptômes qui y peuvent être associés dépendamment des causes provoquant l’hypoxémie par exemples la présence de sons broncho respiratoires anormaux, respiration avec les lèvres pincées, présence de grunting, etc.
3. Empoisonnement au monoxyde de carbone (HbCO)
4. Post anesthésie
5. Pneumothorax d’absorption
6. Trauma sévère
3. Systèmes de livraison d’oxygène
Le système de livraison d’oxygène est divisé traditionnellement en 2 : le système à débit bas et le système à débit élevé. Le système à débit bas comprend les canules nasales, le masque simple et les masques avec réservoir. Le système à débit élevé comprend le système d’entrainement d’air, les canules nasales à haut débit (HFNC) et les systèmes entourant les patients.
Un système à débit bas fourni une FiO2 variable au patient car le débit du système est inférieur au débit inspiratoire du patient. Or pendant l’inspiration l’oxygène livré est mélangé avec l’air de la pièce inspiré par le patient. Un système à débit élevé fourni une FiO2 fixe car le débit livré par ce système est égal ou supérieur au débit du patient. 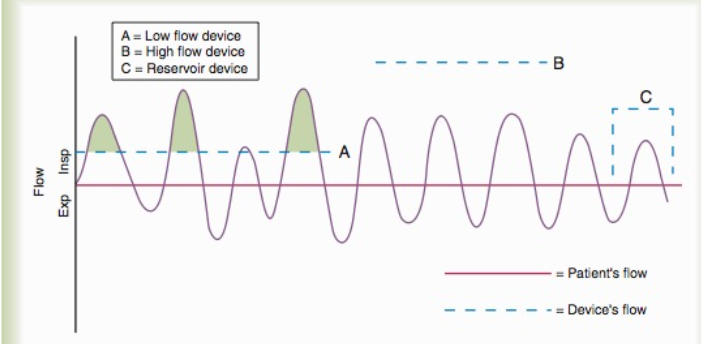 Ces définitions ne sont pas parfaites car c’est extrêmement difficile de savoir quel est le débit actuel d’un patient. Les débits inspiratoires des patients peuvent varier d’un souffle à l’autre. Alors notre évaluation clinique est importante afin de nous guider à savoir quelle pièce d’équipement est favorable pour une situation clinique donnée.
Ces définitions ne sont pas parfaites car c’est extrêmement difficile de savoir quel est le débit actuel d’un patient. Les débits inspiratoires des patients peuvent varier d’un souffle à l’autre. Alors notre évaluation clinique est importante afin de nous guider à savoir quelle pièce d’équipement est favorable pour une situation clinique donnée.
Voici l’équipement faisant parti du système à débit bas 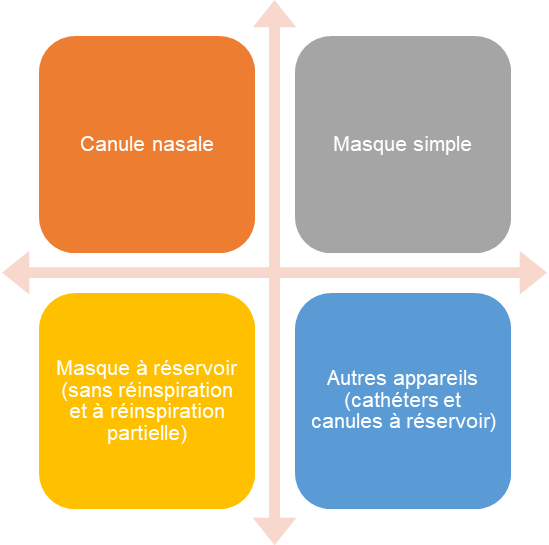
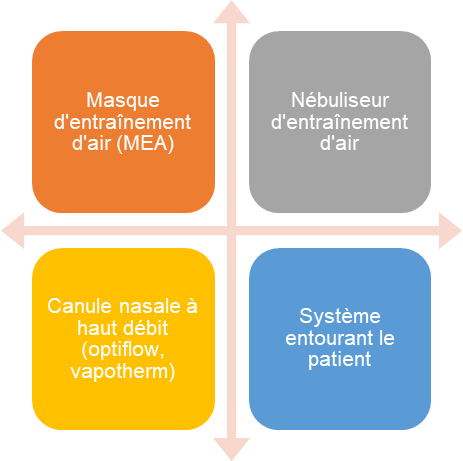
Voici l’équipement faisant parti du système à débit élevé
Le choix d’une catégorie se fait selon les questions suivantes :
1- Quelle concentration d’oxygène nécessite le patient ?
- Basse concentration < 35%
- Concentration modérée 35 – 60%
- Haute concentration > 60%
2- Quelle pièce d’équipement peut fournir la concentration d’oxygène désirée ?
3- Est-ce que le système choisi doit rencontrer la demande du patient (le débit inspiratoire du patient) c’est à dire délivrer une concentration d’oxygène fixe OU peut-on délivrer une concentration d’oxygène variable c’est à dire qui ne rencontre pas la demande du patient?
Typiquement les systèmes à débit bas délivre des débits d’oxygène de 8 lpm ou moins. On peut constater que ce type de système est toujours dilué par l’air de l’environnement car un débit normal chez l’adulte qui n’est pas en détresse respiratoire est d’environ 30 lpm. Les équipements regroupés dans le système à débit bas sont : les systèmes d’oxygénothérapie nasaux, les masques simples (très peu utilisé) et les masques à réservoir.
- les systèmes d’oxygènothérapie nasaux (canule nasale, canule nasale avec réservoir, cathéter transtrachéal) peuvent livrer des FiO2 entre 24% à 40%; la canule nasale simple est la fourniture qui est le plus utilisé chez les patients
- 1 lpm = 24% et chaque augmentation de 1 lpm augmente la FiO2 d’environ 4%
- exemple : 2 lpm ∼ 28%, 3 lpm ∼ 32% et ainsi de suite
- le débit maximal qu’on devrait régler pour la canule nasale est de 6 lpm
- l’utilisation de la canule nasale avec réservoir peut diminuer le débit d’oxygène requis pour maintenir une oxygènation adéquate chez le patient; par exemple une patiente qui nécessaite 2 lpm d’oxygène avec une canule nasale simple peut diminuer ce débit à 1 lpm avec la canule nasale avec réservoir. À noter que ce type de fourniture peut aussi être regroupé parmi les systèmes avec réservoir
- le cathéter transtrachéal est inséré dans la trachée entre T2 – T3; comme la canule avec réservoir, le débit d’oxygène nécessaire pour maintenir une oxygénation adéquate chez le patient peut être réduit de 50%; les patients utilisent cette fourniture surtout à la maison. D’autant plus de conserver l’oxygène, une composante esthétique est aussi importante vu que le patient n’a pas de canule dans les narines mais plutôt au niveau trachéal
- 1 lpm = 24% et chaque augmentation de 1 lpm augmente la FiO2 d’environ 4%
- les systèmes de masques avec réservoir incluent un mécanisme qui entrepose l’oxygène entre les souffles du patient. Le patient inspire du réservoir si son débit inspiratoire est supérieur au débit fourni par le système. Or la dilution avec l’air de l’environnement est réduite et la FiO2 fourni est davantage plus élevée. Les systèmes de masques avec réservoir utilisés aujourd’hui sont les masques simples, le masque à réinspiration partielle et le masque sans-réinspiration. Les masques avec réservoir peuvent délivrer des FiO2 entre 35 – 80%.
- avec le masque simple on règle le débit d’oxygène entre 5 – 10 lpm; la FiO2 varie entre 35 – 50% (ce type de masque est rarement utilisé)
- avec le masque à réinspiration partielle + un sac à réservoir, on règle le débit d’oxygène entre 10 – 15 lpm; la FiO2 varie entre 40 – 70%; afin d’assurer une FiO2 maximale on règle le débit d’oxygène pour prévenir le collapsus du sac à réservoir pendant l’inspiration
- avec le masque sans réinspiration + un sac à réservoir, on règle le débit d’oxygène entre 10 – 15 lpm; la FiO2 varie entre 60 – 80%; afin d’assurer une FiO2 maximale on règle le débit d’oxygène pour prévenir le collapsus du sac à réservoir pendant l’inspiration
Les systèmes à débit élevé emploi un mécanisme qui mélange l’air et l’oxygène pour délivrer une FiO2 fixe avec un débit élevé qui devrait rencontrer les demandes du patient. Les équipements regroupés dans le système à débit élevé sont : le système d’entrainement d’air (masque ou aérosolthérapie), la canule nasale à haut débit et les équipements qui peuvent entourer les patients.
- le système d’entrainement d’air fonctionne par le principe de ‘Venturi’ / ‘shearing’
- un débit d’air provenant de la pièce entre par les pores d’un adaptateur branché à un débitmètre d’oxygène
- le montant du débit d’air qui entre dépend de la grosseur de l’orifice de l’adaptateur et du débit d’oxygène réglé
- selon l’adaptateur choisi, surtout lorsqu’on délivre une FiO2 élevé > 35 lpm, le débit total peut être en-dessous de la demande du patient
- si une obstruction partielle se produit en aval de l’adaptateur (pores bloqués, présence d’eau dans le système), le débit d’air qui est entrainé par les pores diminue ce qui augmente la FiO2 délivré au patient et ce qui diminue le débit total du système
- Voici le rapport du montant d’air qui se mélange avec l’oxygène pour les systèmes d’entrainement d’air
- 24%
- 25 : 1
- 29%
- 10 : 1
- 30%
- 8 : 1
- 35%
- 5 : 1
- 40%
- 3 : 1
- 45%
- 2 : 1
- 50%
- 1.7 : 1
- 60%
- 1 : 1
- 70%
- 0.6 :
- 80%
- 0.3 : 1
- 100%
- 0 : 1
- 24%
- Voici le rapport du montant d’air qui se mélange avec l’oxygène pour les systèmes d’entrainement d’air
-
- la canule nasale à haut débit est branché à un mélangeur d’air/oxygène et le gaz provenant de la source est réchauffé avec un humidificateur à léchage (passover); ce système peut délivrer des FiO2 entre 35 – 90% avec des débits > 50 lpm dépendamment du système; 3 systèmes sont populaires : l’optiflow, l’airvo et le vapotherm
- ce type de système semble être plus toléré par les patients parce que le gaz inspiré est humidifié ∼ 90% d’humidité relative et réchauffé habituellement entre 35 – 37 degrés celcius
- l’humidité élevée semble bénéficier les bébés et les jeunes enfants qui sont à risque de développer des muqueuses asséchées avec les systèmes à haut débit conventionnels; on administre la canule à haut débit de plus en plus fréquemment surtout chez les bébés et les enfants souffrant de dysplasie bronchopulmonaire et la bronchiolite
- ces systèmes peuvent aussi fournir de l’oxygènothérapie aux patients qui ont une trachéostomie
Quand utiliser la canule nasale à haut débit (HFNC)?
- traiter l’hypoxémie modérée à sévère avec un travail respiratoire léger à modéré (peut aussi aider à éliminer du CO2 en diminuant le CO2 dans l’espace mort anatomique si le débit délivré est > au débit inspiré)
- mobiliser les sécrétions et prévenir l’assèchement des muqueuses (MPOC, FK, pneumonie, dysplasie bronchopulmonaire, bronchiolite, post chirurgie thoracique ou cardiaque)
- intolérance à une thérapie d’oxygénothérapie
- améliorer le confort du patient post extubation
- à noter que les systèmes entourant les patients (oxyhood et tentes d’oxygène) ne sont plus utilisés; auparavant ces fournitures étaient considérés comme des systèmes de haut débits car ils étaient raccordés à un mélangeur d’air/oxygène
Systèmes à débit élevé
Systèmes à entrainement d’air
- masque à entrainement d’air (MEA)
- nébuliseur à entrainement d’air (aérosolthérapie) avec masque aérosol ou tente trachéale ou pièce en T
Systèmes à haut débit raccordé à un mélangeur air/oxygène
- optiflow, airvo, vapotherm (canule nasale ou le connecteur pour la trachéostomie)
- certains ventilateurs peuvent livrer des hauts débits d’oxygène comme le Draeger (avec un masque aérosol ou une tente trachéale)
- systèmes qui entourent le patient (oxyhood, tente); ces sysètmes ne sont plus utilisés; on préfèrent utiliser les (HFNC – high flow nasal canula) ou l’administration d’une pression positive (CPAP ou Sipap ou Bipap) pour traiter l’hypoxémie réfractaire
4. Évaluation du patient et ajustement de l’oxygénothérapie
En général pour les urgences ou les patients qui semblent critiques on administre un système qui permet de délivrer des FiO2 élevés c’est à dire au-dessus de 60%. Alors on peut choisir un système à réservoir surtout le masque sans réinspiration ou un système à haut débit. Ces types de patients incluent le trauma, le choc cardiovasculaire, l’empoisonnement au monoxyde de carbone et/ou la cyanure. Pour ces 2 types d’empoisonnement la chambre hyperbare est parfois indiquée comme traitement.
Pour les patients plus stables mais malades, souffrant d’hypoxémie légère à modérée on peut utiliser des systèmes qui délivrent des FiO2 bas à modéré. Les systèmes à considérer peuvent être la canule nasale, le masque simple, le masque à réinspiration partielle. Le confort du patient est important ici.
Pour les patients souffrant de maladies pulmonaires chroniques surtout les MPOC on veut assurer une bonne oxygénation sans causer une dépression de la ventilation. Habituellement, on veut maintenir la SpO2 entre 85 – 92% ou la PaO2 entre 50 – 70 mmHg. Donc on peut délivrer l’oxygène via une canule nasale ou un système d’entrainement d’air à basse concentration d’oxygène délivrant une FiO2 24 – 28%. Si ce type de patient devient instable ou critique on administre des FiO2 plus élevées.
Partie D : L’introduction au patient
L’introduction au patient se fait généralement en suivant la méthode de communication AIDET. Cette méthode est utilisée dans les services à la clientèle ainsi que dans les soins aux patients. Il s’agit d’une salutation méthodique qui a été développé pour bien encadrer la présentation du professionnel de la santé face au patient et leur crainte. On entend par l’acronyme AIDET :
ACKNOWLEDGES the customer:
- Demande la permission afin d’entrer dans la chambre (si le contexte le permet)
- Sourire, faire un contact visuel et saluer le patient
INTRODUCES self:
- Mentionner votre nom et votre rôle
- Partager vos qualifications afin que le patient comprenne votre rôle
DURATION:
- Mentionner le temps anticipé pour votre visite ainsi que la durée des procédures qui seront nécessaire pour celui-ci
EXPLANATION:
- Verbaliser étape par étape les actions qui seront fait par vous
THANKS the customer:
- Remercier le patient et la famille (si présente)
- S’assurer de ton confort avant de quitter la chambre
Exemple d’un AIDET
Bonjour Mme Larivière, est-ce que je peux entrer ?
Je m’appelle Martine et je suis thérapeute respiratoire. Je suis ici aujourd’hui pour vous faire un test de fonctions pulmonaires au chevet.
Avez-vous déjà eu ce test par le passé ?
Ce test prend environ 15 minutes à faire. Est-ce un bon temps pour vous?
Les résultats seront ensuite transmis à votre pneumologue, Dr Cardinal. Celui-ci devrait être en mesure de vous donner les résultats en fin d’après-midi.
Pour ce test, je vais vous demander de mettre la pièce buccale dans votre bouche. Je vais ensuite vous donner les instructions au fur et à
mesure que le test va avancer. Nous allons répéter le test jusqu’à ce que nous aillons 3 efforts reproductibles/semblables.
Avez-vous des questions?
Merci beaucoup pour votre temps.
Est-ce qu’il y a autre chose que je puisse faire pour vous avant de quitter?
Bonne journée!
Exercice de communication AIDET
Vous êtes un étudiant de 1re année en thérapie et vous faites un stage à l’hôpital Montfort sur les unités de soins. On vous demande d’aller dans la chambre C213A où se trouve M. Laframboise, un patient de 74 ans, qui a été admis il y a 4 jours pour une pneumonie. Il est présentement sur une canule nasale à 4 Lpm et il doit être transporté en radiologie. On vous demande donc d’initier un cylindre de grosseur E pour son transport. Vous serez supervisé par un thérapeute respiratoire d’expérience qui se nomme Marc Bourgeois.
Rédiger votre communication AIDET pour ce cas.
Unité d’apprentissage 2 – L’humidité et l’aérosolthérapie
Partie A : La thérapie humidité
L’humidité est la présence de vapeur d’eau dans l’air. Une thérapie d’humidité implique l’ajout de vapeur d’eau et parfois de la chaleur à un gaz. En thérapie respiratoire la thérapie d’humidité est employé fréquemment chez les patients afin d’assurer des conditions physiologiques normales des voies aériennes inférieures. Des niveaux normaux d’humidité et de chaleur assurent le bon fonctionnement du transport mucociliaire. Si il y a un déficit d’humidité les voies aériennes deviennent irritables, la production de mucus augmente et les sécrétions deviennent épaisses. Cet environnement est propice pour les infections.
L’administration d’un gaz sec > 4 lpm cause une perte de chaleur et d’eau via les voies aériennes. Si la thérapie est prolongée l’épithélium devient endommagé. À noter qu’on n’ajoute pas d’humidité au système de masque d’entrainement d’air. Avec ces systèmes même si le débit réglé est > 4 lpm l’humidité de la pièce est ajouté au système et augmente davantage l’humidité inspirée.
Rappel : Les voies aériennes supérieures ajoutent de la chaleur et de l’humidité au gaz inspiré. 5 cm en-dessous de la carène le gaz est saturé à 100% et réchauffé à 37 degrés Celsius (conditions BTPS). Cette région est nommée le point isothermique de saturation (isothermic saturation boundary ISB).
Mesurer de l’humidité
- humidité absolu
- masse de vapeur d’eau que contient un volume d’air
- unité : mg/L
- Valeurs à retenir
- Température Contenu de vapeur d’eau
- 20 º C (ambiante) 17.30 mg/L
- 37 º C (corporelle) 43.90 mg/L
- humidité relative
- le rapport du contenu actuel de vapeur d’eau dans un volume d’air comparé au contenu de vapeur total que ce volume peut contenir à la même température (capacité saturée)
- % HR = contenu (humidité absolue) / capacité saturée x 100
- le rapport du contenu actuel de vapeur d’eau dans un volume d’air comparé au contenu de vapeur total que ce volume peut contenir à la même température (capacité saturée)
- humidité corporelle
- le rapport du contenu actuel de la vapeur d’eau comparé à la capacité de vapeur d’eau saturée à la T° corporelle (37° C, 43.9 mg/L)
- % B.H. = Contenu (humidité absolue) / 43,9 mg/L x 100
- le rapport du contenu actuel de la vapeur d’eau comparé à la capacité de vapeur d’eau saturée à la T° corporelle (37° C, 43.9 mg/L)
- déficit d’humidité
- le montant de vapeur d’eau qui doit être ajouté à un gaz pour être saturé (100%) à la T° corporelle (37° C)
- Déficit d’humidité = 43.9 mg/L – contenu actuel de vapeur d’eau
- le montant de vapeur d’eau qui doit être ajouté à un gaz pour être saturé (100%) à la T° corporelle (37° C)
Influence de la température, de la pression et de l’aire de surface sur le taux d’humidité
- Plus la température de l’air est élevée, plus grande est sa capacité de contenir de la vapeur d’eau
- Lorsque la pression barométrique diminue le taus de vaporisation augmente
- Plus l’aire de surface est grande, plus la vitesse de l’évaporation sera rapide
Indications pour l’humidification et le réchauffement du gaz inspiré
- Primaire
- Humidification des gaz secs administrés
- Maintenir des conditions physiologiques normales à BTPS des voies contournées en comblant le déficit d’humidité
- Secondaire
- Hypothermie
- Prévenir les bronchospasmes causé par l’air froid
Les humidificateurs
Appareil qui ajoute des molécules d’eau au gaz (humidificateur) ou qui ajoute des gouttelettes d’eau au gaz (aérosolthérapie). Les humidificateurs peuvent être :
- actifs: rajout d’eau et/ou de la chaleur au gaz administré au patient
- humidificateur à bulles
- humidificateur à léchage (passover)
- vaporisateur (utilisé pour humidifier les chambres)
- aérosolthérapie (l’aérosolthérapie ajoute des gouttelettes d’eau au gaz)
- passifs: recyclage de la chaleur et de l’humidité provenant de l’air expiré du patient
- nez artificiel (HME)
L’humidificateur à bulles
- Le débit du gaz est dirigé par une tige dans l’eau formant des bulles gazeuses. Les petites bulles sont plus performantes que les grosses bulles car elles augmentent la surface entre l’eau et le gaz
- Utilisé avec systèmes de livraison d’oxygène oronasal > 4 lpm

- Fournit une H.A. : 15 à 20 mg/L donc l’ajout d’humidité est quand même minimal
- À mesure que le débit de gaz augmente, l’efficacité de l’appareil réduit
- Il y a une soupape d’excès de pression de type ‘’pop off’’ qui siffle à une pression > 2 psi; le sifflement permet de vérifier l’intégrité du montage et s’il est activé pendant l’administration du gaz inspiré il interrompt le débit gazeux
L’humidificateur à léchage (passover)
- Dirige le gaz au-dessus d’une surface d’eau (aucune formation de bulles)
- Il existe 3 modèles

- Modèle simple à réservoir (le plus populaire)
- Modèle à mèche – wick (concha qui était utilisé auparavant en néonatologie)
- Modèle avec membrane hydrophobique (vapotherm)
Système de chauffage avec l’humidificateur simple à réservoir
Utiliser avec la ventilation mécanique invasive et non-invasive, optiflow, etc
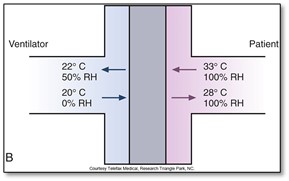
L’humidificateur passif – nez artificiel (HME – heat moisture exchanger)
Le gaz inspiré recueille la chaleur et l’humidité du HME capturé pendant l’expiration. On utilise cette forme d’humidité en ventilation mécanique ou pour ajouter de l’humidité à une trachéostomie.
Il existe 3 types de HME
- condenseur simple
- condenseur hydrophobique
- condenseur hygroscopique

Il y a des contre-indications à l’utilisation du HME :
- sécrétions épaisses
- ventilation minute > 10 lpm
- hypothermie < 32 degrés Celsius
- fuite dans le système : Vte < 70% Vt réglé
- fistule broncho pleurale
- tube endotrachéal sans ballonnet
- administration d’une thérapie aérosol en ligne
Ajustements du taux d’humidité
Le taux d’humidité minimum qu’on doit administrer aux patients intubés devrait être au-dessus de 30 mg/L. Typiquement le taux d’humidité au niveau de la carène est de 37 – 40 mg/L. Une revue générale de la recherche par Williams et collègues suggèrent que le taux d’humidité administré aux patients intubés devrait être optimal c’est à dire administré le gaz à 37 degrés Celsius avec une humidité relative de 100% et 44 mg/L d’eau. D’autres recherches recommandent d’administrer le gaz à 35 – 37 degrés Celsius avec un taux minimum d’eau à 30 mg/L.
Quand on utilise un système d’humidification à lesage chauffé, le gaz chauffé refroidit à mesure qu’il s’écoule dans la tubulure jusqu’au patient. Donc au fur et à mesure que le gaz refroidit sa capacité de retenir de la vapeur d’eau diminue. Or il y a de la condensation ‘rain out’ qui se forme dans les tubes.
Il est important de voir un peu d’eau dans les tubes afin d’assurer que le gaz est humidifié à 100%. Par contre trop d’eau est une source de contamination et une condensation excessive devrait être traitée comme un déchet infectieux. On devrait suivre les politiques et procédures de l’institution pour en disposer.
Partie B : La thérapie aérosol
L’aérosolthérapie fournit des particules de liquides suspendues dans un gaz comparativement aux systèmes d’humidification qui ajoutent de la vapeur d’eau à un gaz. L’équipement qui permet la production d’un aérosol inclu un générateur d’aérosol et un système de livraison. Le système de livraison doit être composé d’un tube de 22 mm ID. Le plus gros diamètre du tube diminue la résistance à l’écoulement de l’aérosol et diminue les chances d’obstruction produit par la condensation. On peut administrer de l’eau stérile sous forme aérosol, une solution saline (isotonique, hypotonique, hypertonique) et des médicaments.
Le nébuliseur jet à large volume
- Système à débit élevé pneumatique qui peut livrer une FIO2 fixe chez la plupart des patients
- Utilisé avec les masques aérosols, masque trachéal, les tentes faciales, pièces en T, tente (enfants), etc.
- Le débit normal est de 6 à 15 Lpm ou > 40 Lpm avec le misty-ox
- Le système non chauffé peut produire une humidité de 26 – 35 mg/L d’eau
- Le gaz traverse un petit orifice (jet) à une haute vitesse
- La basse pression au jet tire le fluide du réservoir jusqu’au sommet du tube siphon où il est cisaillé et brisé en particules de liquide
- Les grosses particules en suspension retombent ou frappent les surfaces internes de l’appareil
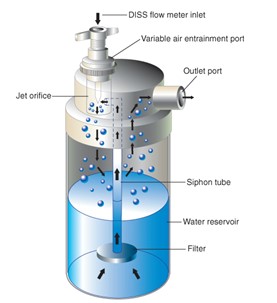
- Les petites particules sortent du nébuliseur à travers la sortie et sont transportées dans le circuit
- Un port d’entraînement d’air variable permet l’addition de l’air ambiant pour augmenter le débit total
Le nébuliseur ultrasonique
- Utilise un cristal piézoélectrique qui convertit l’énergie électrique en énergie physique (ondes de vibration)
- Les ondes de vibrations sont transmises à une surface de liquide formant des gouttelettes d’aérosol
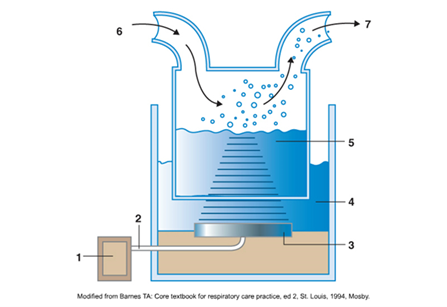
- le débit gazeux et l’amplitude réglée détermine la densité d’aérosol produit et la grosseur des particules
- cette thérapie est utilisé pour administré des médicaments ou pour faire une induction de sécrétions
- le nébuliseur ultrasonique est dispendieux le rendant moins populaire
Partie C : La thérapie médicamenteuse via aérosol
Le but thérapeutique d’administrer des médicaments via aérosol à un patient est de délivrer une dose thérapeutique de l’agent pharmacologique aux sites d’action. Pour les patients qui souffrent de désordres pulmonaires cette voie d’administration permet d’augmenter la concentration du médicament aux sites pulmonaires tout en diminuant les effets secondaires systémiques.
Les équipements permettant d’administrer les médicaments via aérosol sont :
- MDI (metered dose inhaler)
- DPI (dry powder inhaler)
- SMI (small volume nebulizer)
- SVN (small volume nebulizer)
- VSN (vibrating mesh nebulizer) ex : aerogen, PARI
- USN (petit volume ultrasonique) ex : fourni avec le Servo-i
Le type d’équipement qu’on choisit dépend de plusieurs facteurs :
- choisir l’équipement qui va maximiser la déposition du médicament
- la préférence du patient
- le type de patient (autonome, critique, incapable de générer des débits suffisants pour le MDI ou le DPI)
- préférence du clinicien
- coût
Mécanismes responsables de la déposition d’un aérosol lorsqu’on administre des médicaments par aérosol
Une thérapie par aérosol nécessite un appareil de livraison qui fournit un montant adéquat de médicaments au site pour obtenir l’action désirée. Il doit aussi y avoir une perte minimale de médicaments. Il y a 3 mécanismes responsables de la déposition des particules d’aérosol dans les voies aériennes :

- Inertie d’impaction
- Une particule de grande masse aura tendance à garder sa direction initiale et rentrera en collision avec la surface des voies respiratoires
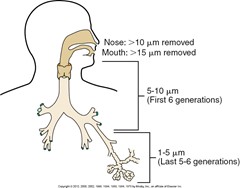
- Ce mécanisme est principalement responsable de la déposition des grosses particules, soit de grosseur de 5 um et plus, dans les voies aériennes supérieures : nez, larynx et trachée
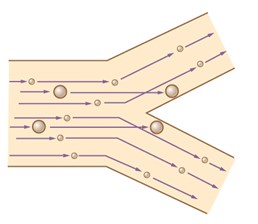
- Sédimentation (gravité)
- Déposition des particules en suspension par l’effet de la gravité
- Ce mécanisme est principalement responsable de la déposition des particules de 1 à 5 um dans les voies respiratoires inférieures
- Une pause inspiratoire augmente la déposition par sédimentation (une pause de 10 secondes augmente la déposition de 10%)
- Diffusion ou mouvement Brownian
- Le mouvement Brownian est le principal mécanisme de déposition pour les petites particules, moins de 3 um, dans la région respiratoire ou le débit de gaz cesse et que les particules d’aérosol rejoignent les alvéoles par diffusion
- Ces particules possèdent une très faible masse et rentrent facilement en collision avec les molécules de gaz. Ces collisions aléatoires occasionnent le contact et la déposition sur les surfaces des muqueuses de la région respiratoire
- Les particules qui sont de grosseur 0,5 à 1 um sont si stables qu’ils demeurent en suspension et sont expirés
Techniques qui maximise la déposition des médicaments aérosol
- inspirer lentement et profondément
- maintenir une pause inspiratoire d’environ 10 secondes
- utiliser la pièce d’équipement qui maximise la déposition du médicament
- la déposition de certains médicaments sont optimisés avec les MDI + aérochambre, d’autres avec les DPI
- la technique utilisé doit être facile pour le patient ex : SVN, SMI
- la dépositon de certains médicaments comme les antibiotiques et le pulmozyme sont maximisés avec l’ultrasonique ou le VSN

