6 Système tégumentaire
Objectifs d’apprentissage
- Connaître l’anatomie du système tégumentaire.
- Décrire les principales fonctions du système tégumentaire.
- Bien orthographier les termes médicaux du système tégumentaire et utiliser les bonnes abréviations.
- Nommer les spécialités médicales associées au système tégumentaire.
- Explorer les maladies, les troubles et les interventions couramment associés au système tégumentaire.
Affixes et radicaux du système tégumentaire
Cliquez sur les préfixes, les radicaux et les suffixes pour afficher une liste de composantes de termes à mémoriser pour le système tégumentaire.
Un élément interactif ou multimédia a été exclu de cette version du texte. Vous pouvez y accéder en ligne à l’adresse suivante :
https://ecampusontario.pressbooks.pub/medicalterminology/?p=245
Introduction au système tégumentaire
Le saviez-vous?
Le système tégumentaire désigne la peau et ses structures annexes. La peau représente environ 16 % du poids du corps humain adulte et couvre une surface de 1,5 à 2 m2.
En fait, la peau et les structures annexes constituent le plus grand système corporel humain. La peau protège les organes internes et nécessite une protection et des soins quotidiens pour rester en bonne santé.
Regardez la vidéo :
Vidéo 6.1. The Integumentary System, Part 1 – Skin Deep: Crash Course A&P #6 (Système tégumentaire, partie 1 – En surface : cours accéléré en anatomie et physiologie no 6)[Vidéo]. © CrashCourse, 2015.
Faire l’exercice sur les termes médicaux relatifs au système tégumentaire.
Un élément interactif ou multimédia a été exclu de cette version du texte. Vous pouvez y accéder en ligne à l’adresse suivante :
https://ecampusontario.pressbooks.pub/medicalterminology/?p=245
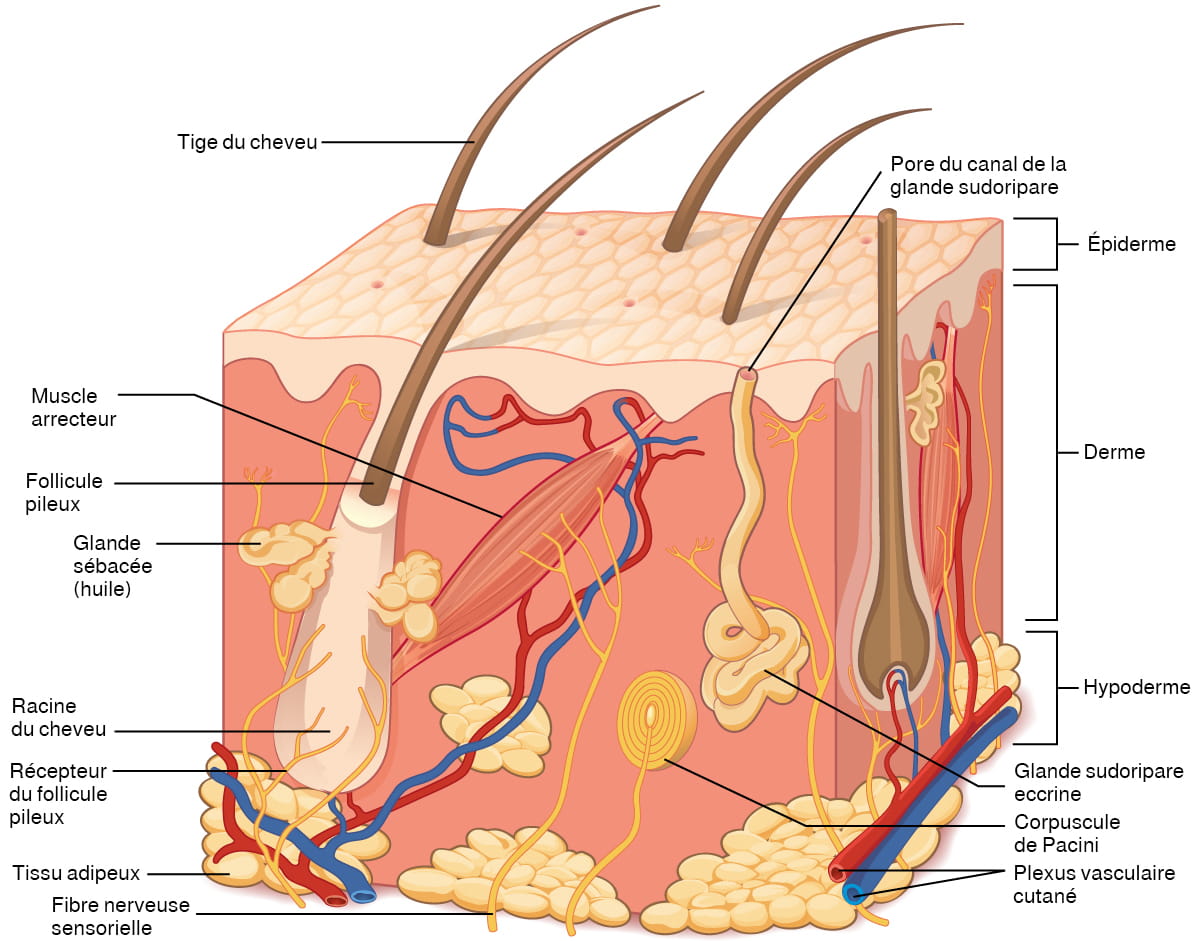
Anatomie (structures) du système tégumentaire
La peau et ses structures annexes constituent le système tégumentaire, qui assure la protection globale de l’organisme. La peau est constituée de plusieurs couches de cellules et de tissus reliées aux structures sous-jacentes par du tissu conjonctif. La couche profonde de la peau est bien vascularisée. Elle possède également de nombreuses fibres nerveuses sensorielles, autonomes et sympathiques assurant la communication avec le cerveau.
La peau est composée de deux couches principales :
- L’épiderme
- Le derme
- Sous le derme se trouve l’hypoderme
Vérification des connaissances
- Sur le schéma ci-dessus, repérez les deux couches de la peau : l’épiderme et le derme.
- Hypoderme signifie « sous le derme ». Pouvez-vous le situer sur le schéma ci-dessus?
- Pouvez-vous trouver un follicule pileux, la racine du cheveu et la tige du cheveu?
- Poursuivez votre lecture pour découvrir comment réagit le muscle arrecteur lorsque vous avez peur.
Épiderme
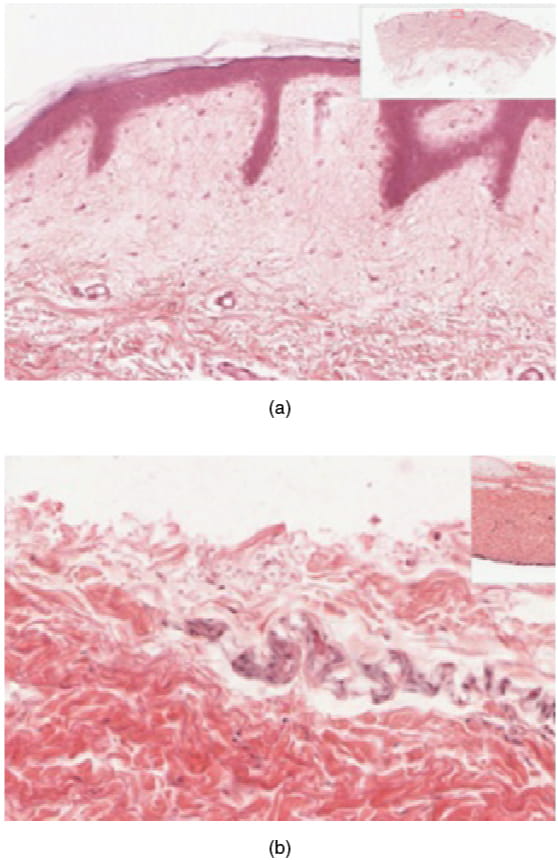
L’épiderme est composé d’un épithélium pavimenteux stratifié kératinisé. Il est constitué de quatre ou cinq couches de cellules épithéliales, selon sa localisation dans le corps. Il est avasculaire.
- La peau fine comporte quatre couches de cellules. Ce sont, de la plus profonde à la plus superficielle, la couche basale, la couche épineuse, la couche granuleuse et la couche cornée. La peau fine représente la plus grande partie de la peau.
- La peau épaisse se trouve uniquement sur la paume des mains et la plante des pieds. Elle comporte une cinquième couche, la couche claire, entre la couche cornée et la couche granuleuse (voir la figure 6.2).
À l’exception de la couche basale, les cellules de toutes les couches sont des kératinocytes. La kératine est une protéine fibreuse intracellulaire qui confère aux cheveux, aux ongles et à la peau leur dureté et leur résistance à l’eau. Les kératinocytes de la couche cornée sont morts, se détachent régulièrement et sont remplacés par des cellules des couches plus profondes (voir la figure 6.3).
Derme
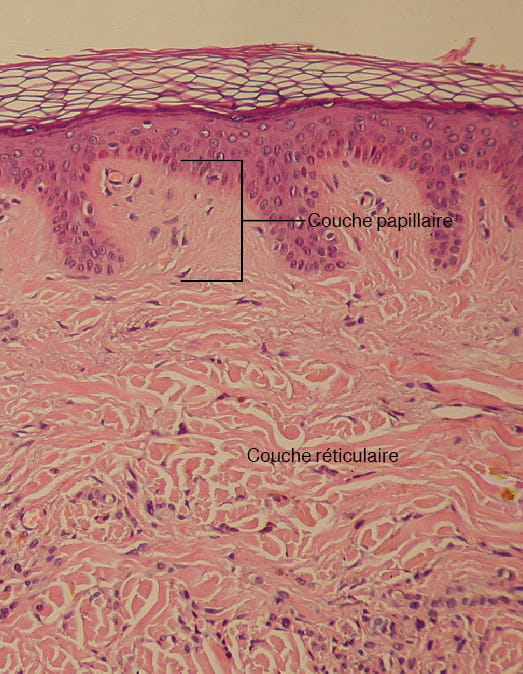
Le derme contient des vaisseaux sanguins et lymphatiques, des nerfs et d’autres structures, telles que les follicules pileux et les glandes sudoripares. Le derme est constitué de deux couches (couche papillaire et couche réticulaire) de tissu conjonctif qui composent un maillage interconnecté de fibres d’élastine et de collagène, produites par les fibroblastes (voir la figure 6.4).
Couche papillaire
La couche papillaire est constituée de tissu conjonctif lâche et aréolaire, ce qui signifie que les fibres de collagène et d’élastine de cette couche forment un maillage lâche. Cette couche superficielle du derme se projette dans la couche basale de l’épiderme pour former des papilles dermiques en forme de doigts (voir la figure 6.4). Dans la couche papillaire se trouvent des fibroblastes, un petit nombre d’adipocytes et une abondance de petits vaisseaux sanguins. En outre, la couche papillaire contient des phagocytes qui aident à combattre les bactéries ou autres infections qui ont pénétré dans la peau. Cette couche contient également des capillaires lymphatiques, des fibres nerveuses et des corpuscules de Meissner.
Couche réticulaire
Sous la couche papillaire se trouve la couche réticulaire, beaucoup plus épaisse, composée de tissu conjonctif dense et irrégulier. Cette couche est bien vascularisée et dispose de nombreux nerfs sensoriels et sympathiques. La couche réticulaire apparaît réticulée en raison d’un maillage serré de fibres. Les fibres d’élastine confèrent une certaine élasticité à la peau, ce qui lui permet de bouger. Les fibres de collagène assurent la structure et la résistance à la traction, les brins de collagène s’étendant à la fois dans la couche papillaire et dans l’hypoderme. En outre, le collagène lie l’eau pour maintenir la peau hydratée. Les injections de collagène et les crèmes Retin-A aident à restaurer le turgor cutané en introduisant du collagène à l’extérieur ou en stimulant le flux sanguin et la réparation du derme.
Hypoderme
L’hypoderme relie la peau au fascia sous-jacent des os et des muscles. Il ne s’agit pas à proprement parler d’une partie de la peau, bien que la frontière entre l’hypoderme et le derme puisse être difficile à distinguer. L’hypoderme est constitué d’un tissu conjonctif bien vascularisé, lâche et aréolaire et d’un tissu adipeux, qui sert au stockage des graisses et assure l’isolation et le rembourrage du tégument.
Exercice d’étiquetage des couches de la peau.
Un élément interactif ou multimédia a été exclu de cette version du texte. Vous pouvez y accéder en ligne à l’adresse suivante :
https://ecampusontario.pressbooks.pub/medicalterminology/?p=245
Physiologie (fonction) du système tégumentaire
La peau et les structures annexes remplissent diverses fonctions essentielles, telles que la protection du corps contre l’invasion de micro-organismes, de produits chimiques et d’autres facteurs environnementaux, la prévention de la déshydratation, le rôle d’organe sensoriel, la modulation de la température corporelle et de l’équilibre électrolytique, et la synthèse de la vitamine D. L’hypoderme sous-jacent joue un rôle important dans le stockage des graisses, ce qui forme un « coussin » sur les structures sous-jacentes et isole contre le froid.
Protection
La peau protège le corps du vent, de l’eau et des rayons UV du soleil. Elle agit comme une barrière protectrice contre la perte d’eau et constitue également la première ligne de défense contre les activités abrasives telles que la poussière grossière, les microbes ou les produits chimiques nocifs. La sueur excrétée par les glandes sudoripares empêche les microbes de coloniser excessivement la surface de la peau en générant de la dermicidine, qui a des propriétés antibiotiques.
Fonction sensorielle
La peau agit comme un organe sensoriel, car l’épiderme, le derme et l’hypoderme contiennent des structures nerveuses sensorielles spécialisées qui détectent le toucher, la température de surface et la douleur. Ces récepteurs sont plus concentrés sur les extrémités des doigts, qui sont les plus sensibles au toucher, en particulier le corpuscule de Meissner, qui répond au toucher léger, et le corpuscule de Pacini, qui répond aux vibrations. Les cellules de Merkel, disséminées dans la couche basale, sont également des récepteurs tactiles. Outre ces récepteurs spécialisés, il existe des nerfs sensoriels reliés à chaque follicule pileux, des récepteurs de la douleur et de la température disséminés dans la peau, et des nerfs moteurs qui innervent les glandes et les muscles arrecteurs. Cette riche innervation nous aide à percevoir notre environnement et à réagir en conséquence.
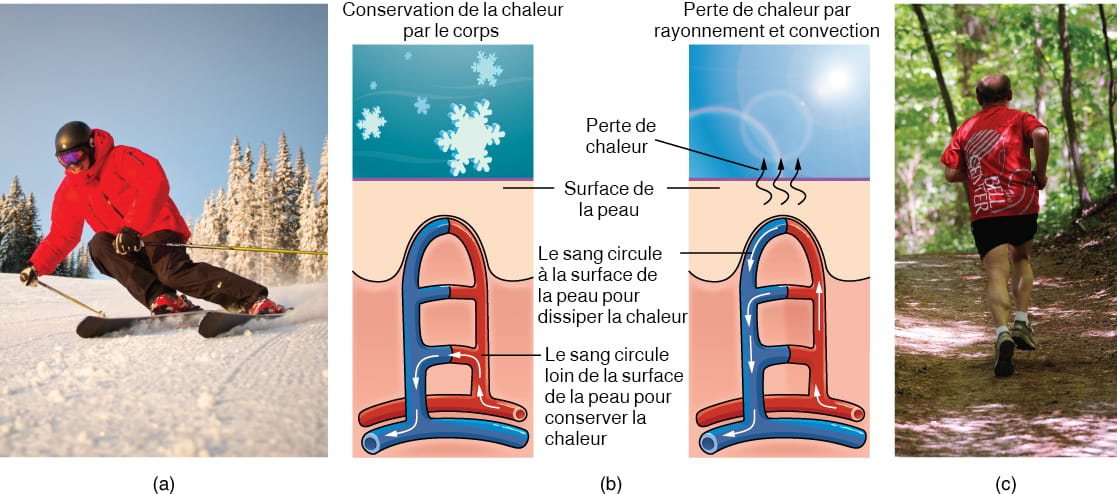
Thermorégulation
Le système tégumentaire contribue à la régulation de la température corporelle grâce à son étroite association avec le système nerveux sympathique. Celui-ci surveille en permanence la température corporelle et déclenche les réactions motrices appropriées.
- Lorsque le corps se réchauffe, les glandes sudoripares, des structures annexes de la peau, sécrètent de l’eau, du sel et d’autres substances pour refroidir le corps.
- Même lorsque le corps ne semble pas transpirer de manière perceptible, environ 500 ml de sueur sont sécrétés par jour.
- Si le corps se réchauffe excessivement en raison de températures élevées, d’une activité vigoureuse ou d’une combinaison des deux, les glandes sudoripares sont stimulées par le système nerveux sympathique pour produire de grandes quantités de sueur.
- Lorsque la sueur s’évapore de la surface de la peau, le corps est refroidi, car la chaleur corporelle est dissipée.
- En plus de la transpiration, les artérioles du derme se dilatent afin que l’excès de chaleur transporté par le sang puisse se dissiper à travers la peau et dans le milieu environnant (figure 2b).
- Pour cette raison, de nombreuses personnes remarquent des rougeurs cutanées lorsqu’elles font de l’exercice.
- Lorsque la température du corps baisse, les artérioles se contractent pour réduire la perte de chaleur, en particulier à l’extrémité des doigts et au bout du nez.
- Cette diminution de la circulation peut donner à la peau une teinte blanchâtre.
- Bien que la température de la peau baisse en conséquence, la perte de chaleur passive est évitée et les organes et structures internes restent chauds.
- Si la peau refroidit trop (par exemple en cas de températures ambiantes inférieures au point de congélation), la conservation de la chaleur centrale du corps peut entraîner des gelures.
Vérification des connaissances
Pouvez-vous décrire le processus de thermorégulation entre le système tégumentaire et le système sympathique?
- Lorsque le corps est trop chaud.
- Lorsque le corps est trop froid.
Synthèse de la vitamine D
Le saviez-vous?
La vitamine D est essentielle à l’immunité générale contre les infections bactériennes, virales et fongiques.
La couche épidermique de la peau humaine synthétise la vitamine D lorsqu’elle est exposée aux rayons UV. En présence de lumière solaire, une forme de vitamine D3, le cholécalciférol, est synthétisée à partir d’un dérivé du cholestérol stéroïde dans la peau. Le foie transforme le cholécalciférol en calcidiol, qui est ensuite converti en calcitriol (la forme chimique active de la vitamine) dans les reins.
- La vitamine D est essentielle à l’absorption normale du calcium et du phosphore, qui sont nécessaires à la santé des os.
- L’absence d’exposition au soleil peut entraîner une carence en vitamine D dans l’organisme, ce qui peut provoquer le rachitisme chez les enfants. Une carence en vitamine D chez les personnes âgées peut entraîner une ostéomalacie.
- Dans la société actuelle, la vitamine D est ajoutée en tant que supplément à de nombreux aliments, y compris le lait et le jus d’orange, ce qui compense le besoin d’exposition au soleil. Outre son rôle essentiel dans la santé des os, la vitamine D est indispensable à l’immunité générale contre les infections bactériennes, virales et fongiques.
Regardez la vidéo :
Vidéo 6.2. The Integumentary System, Part 2 – Skin Deeper: Crash Course A&P #7 (Système tégumentaire, partie 2 – En profondeur : cours accéléré en anatomie et physiologie no 7) [Vidéo en ligne]. © CrashCourse, 2015.
Structures annexes
Les structures annexes de la peau comprennent les cheveux, les ongles, les glandes sudoripares et les glandes sébacées. Ces structures proviennent embryologiquement de l’épiderme et peuvent s’étendre à travers le derme jusqu’à l’hypoderme.
Cheveux
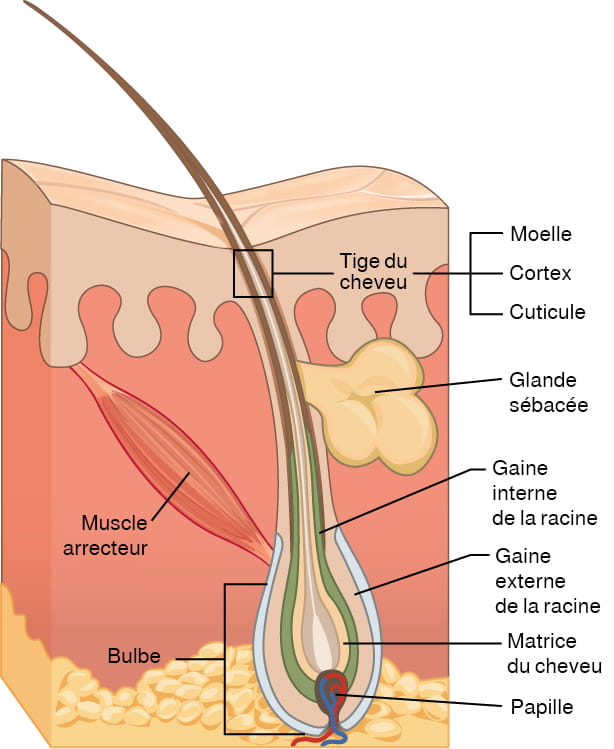
Le cheveu est un filament kératinique qui pousse à partir de l’épiderme. Il est principalement constitué de cellules mortes et kératinisées. Les cheveux prennent naissance dans une annexe du derme, le follicule pileux. La tige du cheveu, qui sort du follicule, est en grande partie exposée à la surface de la peau. Le reste du cheveu, la racine, est sous la surface de la peau, dans le follicule. La racine du cheveu se termine profondément dans le derme, au niveau du bulbe, et comprend une couche de cellules basales mitotiquement actives, la matrice du cheveu. Le bulbe entoure la papille, qui est constituée de tissu conjonctif et contient des capillaires sanguins et des terminaisons nerveuses provenant du derme (voir la figure 6.6).
Fonction des cheveux
Le saviez-vous?
Les cheveux remplissent diverses fonctions, notamment la protection, l’apport sensoriel, la thermorégulation et la communication. Par exemple :
- Les cheveux protègent le crâne du soleil.
- Les poils du nez, des oreilles et du contour des yeux (cils) défendent l’organisme en retenant et en excluant les particules de poussière qui peuvent contenir des allergènes et des microbes.
- Les poils des sourcils empêchent la sueur et d’autres particules de couler dans les yeux et de les gêner.
Les poils ont également une fonction sensorielle grâce à l’innervation par un plexus de racine du poil entourant la base de chaque follicule pileux. Ils sont extrêmement sensibles aux mouvements de l’air et aux autres perturbations de l’environnement, bien plus que la surface de la peau. Cette fonction est également utile pour détecter la présence d’insectes ou d’autres substances potentiellement dommageables à la surface de la peau.
Chaque racine de poil est reliée à un muscle lisse, le muscle arrecteur, qui se contracte en réaction aux signaux nerveux émis par le système nerveux sympathique, ce qui explique pourquoi la tige externe du poil « se dresse ». L’objectif principal est d’emprisonner une couche d’air pour renforcer l’isolation. Chez les humains, il s’agit de la « chair de poule ». Ce phénomène est encore plus apparent chez les animaux, par exemple un chat effrayé qui hérisse ses poils. Bien entendu, cette réaction est beaucoup plus remarquable chez les animaux dont le pelage est plus épais que celui de la plupart des humains, comme les chiens et les chats.
Croissance, chute et couleur des cheveux
Les cheveux poussent, tombent et sont remplacés par de nouveaux cheveux. Ils poussent généralement de 0,3 mm par jour. En moyenne, 50 cheveux sont perdus et remplacés chaque jour. La perte de cheveux survient lorsque la quantité de cheveux perdus est supérieure à la quantité de cheveux remplacés et peut être due à des changements hormonaux ou alimentaires. Elle peut également résulter du processus de vieillissement ou de l’influence des hormones. Comme la peau, les cheveux tirent leur couleur du pigment de mélanine, produit par les mélanocytes dans la papille. La couleur des cheveux varie selon le type de mélanine. Avec l’âge, la production de mélanine diminue et les cheveux ont tendance à perdre leur couleur et à devenir gris ou blancs.
Ongles
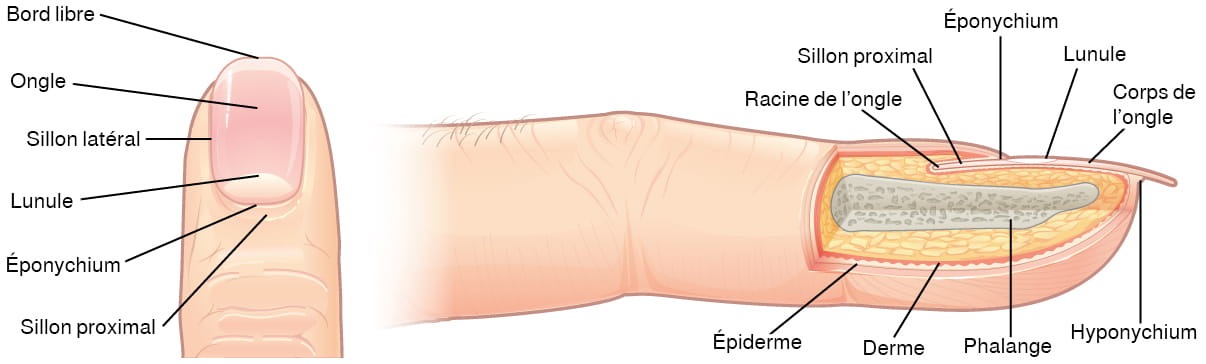
Le lit de l’ongle est une structure spécialisée de l’épiderme à l’extrémité des doigts et des orteils. Le corps de l’ongle se forme sur le lit de l’ongle et protège le bout des doigts et des orteils, car ce sont les extrémités du corps qui subissent le plus de contraintes mécaniques (voir la figure 6.7). Le corps de l’ongle crée un support dorsal qui permet de saisir de petits objets avec les doigts. Il est composé de kératinocytes morts densément emballés.
L’épiderme de cette partie du corps a développé une structure spécialisée sur laquelle les ongles peuvent se former. Le corps de l’ongle se forme à sa racine, qui possède une matrice de cellules en prolifération provenant de la couche basale, ce qui permet à l’ongle de pousser continuellement. Le sillon latéral recouvre l’ongle sur les côtés, ce qui contribue à bien le fixer. Le sillon qui rejoint l’extrémité proximale du corps de l’ongle forme sa cuticule, l’éponychium.
Le lit de l’ongle est riche en vaisseaux sanguins, ce qui lui donne un aspect rose, sauf à la base, où une épaisse couche d’épithélium recouvre la matrice de l’ongle et forme une région en forme de croissant, la lunule ou « petite lune ». La zone située sous le bord libre de l’ongle, la plus éloignée de la cuticule, est l’hyponychium. Elle est constituée d’une couche cornée épaissie.
Glandes sudoripares
Glandes sudorifiques
Lorsque le corps se réchauffe, les glandes sudoripares produisent de la sueur pour refroidir le corps. Les glandes sudoripares se développent à partir de projections épidermiques dans le derme et sont classées comme des glandes mérocrines, c’est-à-dire que les sécrétions sont excrétées par exocytose à travers un canal sans affecter les cellules de la glande. Il existe deux types de glandes sudoripares, chacune sécrétant des produits légèrement différents.
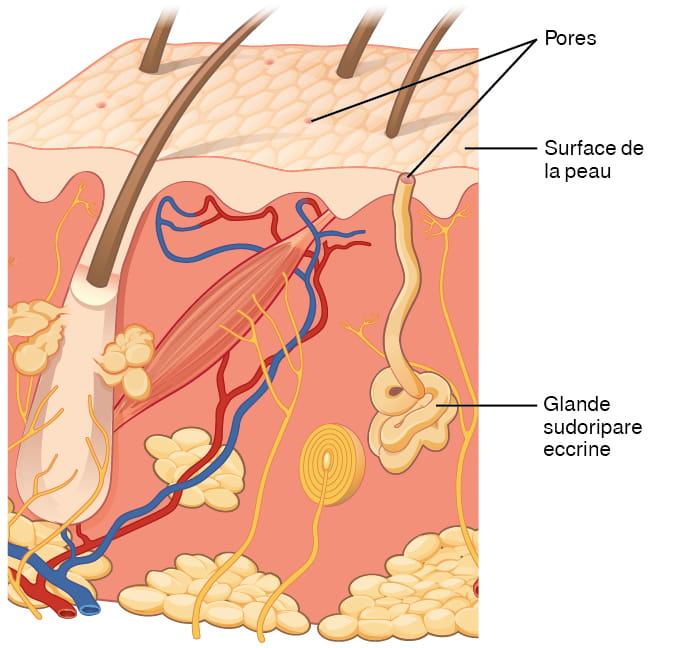
Une glande sudoripare eccrine produit une sueur hypotonique pour la thermorégulation, comme indiqué précédemment. Ces glandes se trouvent sur toute la surface de la peau, mais elles sont particulièrement abondantes sur la paume des mains, la plante des pieds et le front (figure 6.8). Il s’agit de glandes spiralées, situées profondément dans le derme, dont le canal remonte jusqu’à un pore à la surface de la peau, où la sueur est libérée. Ce type de sueur, libérée par exocytose, est hypotonique et composée principalement d’eau, d’un peu de sel, d’anticorps, de traces de déchets métaboliques et de dermicidine, un peptide antimicrobien. Les glandes eccrines sont un élément essentiel de la thermorégulation chez l’humain et contribuent ainsi au maintien de l’homéostasie.
Une glande sudoripare apocrine est généralement associée à des follicules pileux dans les zones à forte pilosité, telles que les aisselles et les régions génitales. Les glandes sudoripares apocrines sont plus grandes que les glandes sudoripares eccrines et se trouvent plus profondément dans le derme, atteignant parfois même l’hypoderme, le conduit se déversant normalement dans le follicule pileux. Outre l’eau et les sels, la sueur apocrine contient des composés organiques qui rendent la sueur plus épaisse et sujette à la décomposition bactérienne ainsi qu’à l’odeur qui s’ensuit. La libération de cette sueur, sous contrôle nerveux et hormonal, joue un rôle dans la réaction phéromonale humaine, qui est mal comprise. La plupart des anti-transpirants commerciaux utilisent un composé à base d’aluminium comme principal ingrédient actif pour arrêter la transpiration. Lorsque l’anti-transpirant pénètre dans le canal de la glande sudoripare, les composés à base d’aluminium précipitent en raison d’un changement de pH et forment un bloc physique dans le canal, ce qui empêche la sueur de sortir du pore.
Le saviez-vous?
Les composés à base d’aluminium, en raison d’un changement de pH, forment un bloc physique dans le canal de la glande sudoripare. Cette réaction empêche la transpiration.
Glandes sébacées
Les glandes sébacées, des glandes oléagineuses qui recouvrent tout le corps, aident à lubrifier et à imperméabiliser la peau et les cheveux. La plupart des glandes sébacées sont associées aux follicules pileux. Elles génèrent et excrètent le sébum, un mélange de lipides, à la surface de la peau, lubrifiant ainsi naturellement la couche sèche et morte de cellules kératinisées de la couche cornée, ce qui la garde souple. Les acides gras du sébum ont également des propriétés antibactériennes et empêchent la perte d’eau de la peau dans les environnements peu humides. La sécrétion de sébum est stimulée par des hormones, dont beaucoup ne deviennent actives qu’à la puberté. Les glandes sébacées sont donc relativement inactives pendant l’enfance.
Termes difficiles à décomposer en radical et affixes
Un élément interactif ou multimédia a été exclu de cette version du texte. Vous pouvez y accéder en ligne à l’adresse suivante :
https://ecampusontario.pressbooks.pub/medicalterminology/?p=245
Abréviations courantes du système tégumentaire
De nombreux termes et expressions liés au système tégumentaire sont abrégés. Apprenez ces abréviations courantes en développant la liste ci-dessous.
Un élément interactif ou multimédia a été exclu de cette version du texte. Vous pouvez y accéder en ligne à l’adresse suivante :
https://ecampusontario.pressbooks.pub/medicalterminology/?p=245
Changements dus au vieillissement
Tous les systèmes et appareils de l’organisme subissent des changements plus ou moins subtils à mesure que la personne vieillit. Il s’agit par exemple de la réduction de la division cellulaire, de l’activité métabolique, de la circulation sanguine, des niveaux hormonaux et de la force musculaire (voir la figure 6.9). Dans la peau, ces changements se traduisent par une diminution des mitoses dans la couche basale, ce qui entraîne un amincissement de l’épiderme. Le derme, responsable de l’élasticité et de la résistance de la peau, présente une capacité de régénération réduite, ce qui ralentit la cicatrisation des plaies. L’hypoderme, avec ses réserves de graisse, perd de sa structure en raison de la réduction et de la redistribution de la graisse, ce qui contribue à l’amincissement et au relâchement de la peau.
Le saviez-vous?
Une diminution de la capacité de transpiration peut entraîner une intolérance à la chaleur extrême chez certaines personnes âgées.
Parce que les structures annexes ont également une activité réduite, elles produisent des cheveux et des ongles plus fins, et aussi moins de sébum et de sueur. Une diminution de la capacité de transpiration peut entraîner une intolérance à la chaleur extrême chez certaines personnes âgées. La réduction de l’activité d’autres cellules de la peau, telles que les mélanocytes et les cellules dendritiques, se manifeste aussi par un teint plus pâle et une baisse de l’immunité. Les rides sont dues à la dégradation de sa structure, qui résulte d’une diminution de la production de collagène et d’élastine dans le derme, de l’affaiblissement des muscles sous-cutanés et de l’incapacité de la peau de conserver une hydratation adéquate.
Maladies et troubles
Le système tégumentaire est sensible à des maladies, troubles et blessures. Il peut s’agir d’infections bactériennes ou fongiques gênantes, mais relativement bénignes, classées dans la catégorie des maladies, ou de cancers de la peau et de brûlures graves, qui peuvent être mortels. Dans cette section, vous découvrirez plusieurs des troubles cutanés les plus courants.
Le cancer de la peau est l’une des maladies dont on parle le plus. La plupart des cancers sont identifiés par l’organe ou le tissu dans lequel ils prennent naissance. Le cancer de la peau est une forme courante de cette maladie.
En général, les cancers résultent d’une accumulation de mutations de l’ADN. Ces mutations peuvent donner lieu à des populations de cellules qui ne meurent pas lorsqu’elles le devraient et à une prolifération cellulaire incontrôlée qui conduit à des tumeurs. Bien que de nombreuses tumeurs soient bénignes, certaines font des métastases. Les cancers se caractérisent par leur capacité à les former.
Dommages causés par le soleil
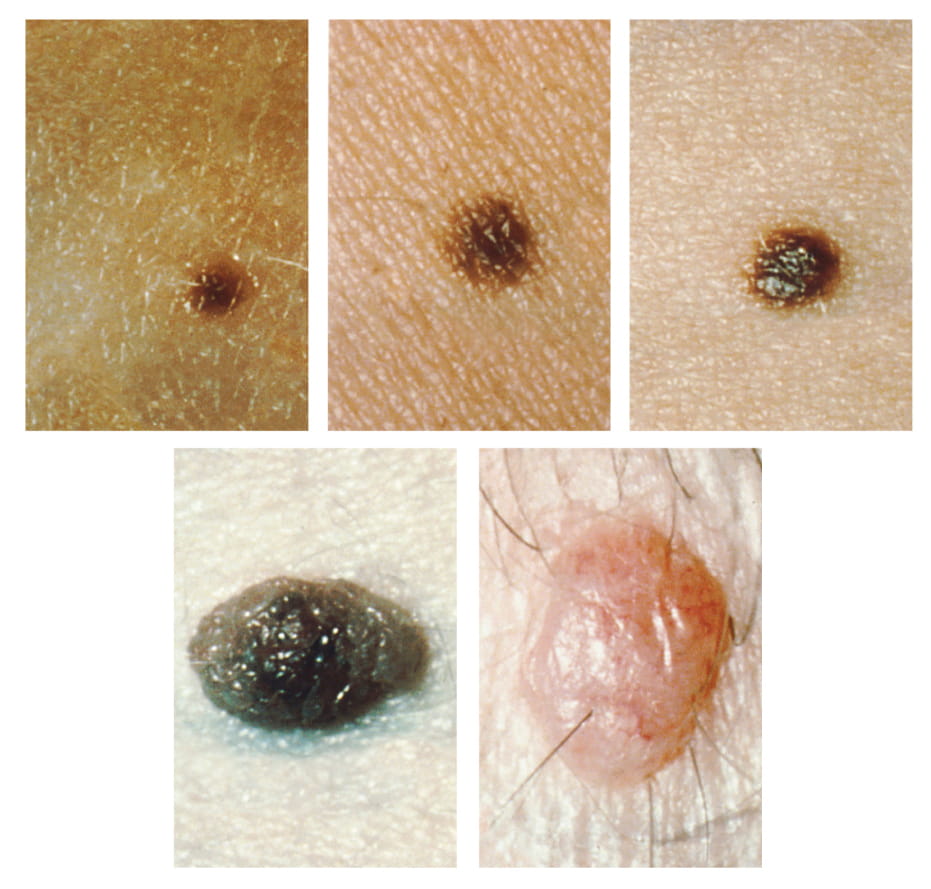
Il faut environ 10 jours après la première exposition au soleil pour que la synthèse de la mélanine atteigne son maximum, ce qui explique pourquoi les personnes à la peau pâle ont tendance à souffrir de coups de soleil au niveau de l’épiderme. Les personnes à la peau foncée peuvent également attraper des coups de soleil, mais elles sont mieux protégées que les personnes à la peau pâle. Une exposition prolongée au soleil peut provoquer des rides en raison de la destruction de la structure cellulaire de la peau et, dans les cas les plus graves, elle peut endommager l’ADN au point de causer un cancer de la peau. L’accumulation irrégulière de mélanocytes dans la peau entraîne l’apparition de taches de rousseur. Les grains de beauté sont des masses plus importantes de mélanocytes et, bien que la plupart d’entre eux soient bénins, ils doivent être surveillés afin de détecter tout changement pouvant indiquer la présence d’un cancer (voir la figure 6.10).
Carcinome basocellulaire (CBC)
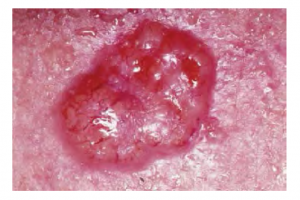
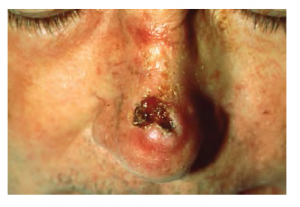
Il s’agit d’une forme de cancer qui affecte les cellules souches mitotiquement actives de la couche basale de l’épiderme. C’est le plus fréquent aux États-Unis et il se retrouve souvent sur la tête, le cou, les bras et le dos, qui sont les zones les plus susceptibles d’être exposées au soleil pendant une longue période. Bien que les rayons UV soient les principaux responsables, l’exposition à d’autres agents, tels que les radiations et l’arsenic, peut également en être la cause. Les blessures de la peau dues à des plaies ouvertes, à des tatouages, à des brûlures, par exemple, peuvent être des facteurs prédisposants. Ce cancer prend naissance dans la couche basale et se propage généralement le long de cette limite. Par la suite, il forme une tache, une bosse, une excroissance ou une cicatrice irrégulière à la surface de la peau (voir la figure 6.11). Comme la plupart des cancers, les carcinomes basocellulaires répondent mieux au traitement s’ils sont détectés à un stade précoce. Les options de traitement comprennent la chirurgie, la congélation (cryochirurgie) et les pommades topiques.
Carcinome épidermoïde (CEC)
C’est un cancer qui affecte les kératinocytes de la couche épineuse et se présente généralement sous la forme de lésions sur le cuir chevelu, les oreilles et les mains (voir la figure 6.12). Il s’agit du deuxième cancer de la peau le plus fréquent. Selon l’American Cancer Society, deux cancers de la peau sur dix sont des carcinomes épidermoïdes, plus agressifs que les carcinomes basocellulaires. S’ils ne sont pas enlevés, ces carcinomes peuvent former des métastases. La chirurgie et la radiothérapie sont utilisées pour guérir le carcinome épidermoïde.
Mélanome
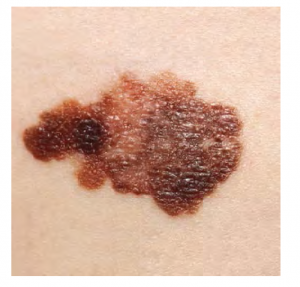
Un mélanome est un cancer caractérisé par la croissance incontrôlée des mélanocytes, les cellules productrices de pigments de l’épiderme. En général, un mélanome se développe à partir d’un grain de beauté. C’est le plus mortel de tous les cancers de la peau, car il est hautement métastatique et peut être difficile à détecter avant qu’il ne se soit propagé à d’autres organes. Les mélanomes apparaissent généralement sous forme de taches brunes et noires asymétriques avec des bords irréguliers et une surface surélevée (voir la figure 6.13). Le traitement comprend généralement une excision chirurgicale et de l’immunothérapie.
ABCDE pour un diagnostic précoce
Les médecins donnent souvent à leurs patients le moyen mnémotechnique ABCDE suivant pour les aider à diagnostiquer un mélanome à un stade précoce. Si vous remarquez que vous avez un grain de beauté présentant ces caractéristiques, consultez un médecin.
Asymétrie – les deux côtés ne sont pas symétriques.
Bordures – les bords sont de forme irrégulière.
Couleur – la couleur est composée de différentes nuances de brun ou de noir.
Diamètre – il est supérieur à 6 mm (0,24 po).
Évolution – sa forme a changé.
Certains spécialistes citent les caractéristiques supplémentaires suivantes pour la forme la plus grave, le mélanome nodulaire :
Surélevé – il forme une bosse à la surface de la peau.
Ferme – il est dur au toucher.
En croissance – il s’agrandit.
Albinisme
L’albinisme est une maladie génétique qui affecte totalement ou partiellement la coloration de la peau, des cheveux et des yeux. Elle est principalement due à l’incapacité des mélanocytes à produire de la mélanine. Les personnes atteintes d’albinisme ont tendance à paraître blanches ou très pâles en raison de l’absence de mélanine dans leur peau et leurs cheveux. Rappelons que la mélanine contribue à protéger la peau des effets nocifs des rayons UV. Les personnes atteintes d’albinisme ont souvent besoin d’une plus grande protection contre les rayons UV, car elles sont plus sensibles aux coups de soleil et au cancer de la peau. Elles ont également tendance à être plus sensibles à la lumière et à avoir des problèmes de vision en raison de l’absence de pigmentation sur la paroi rétinienne (Betts et coll., 2013)
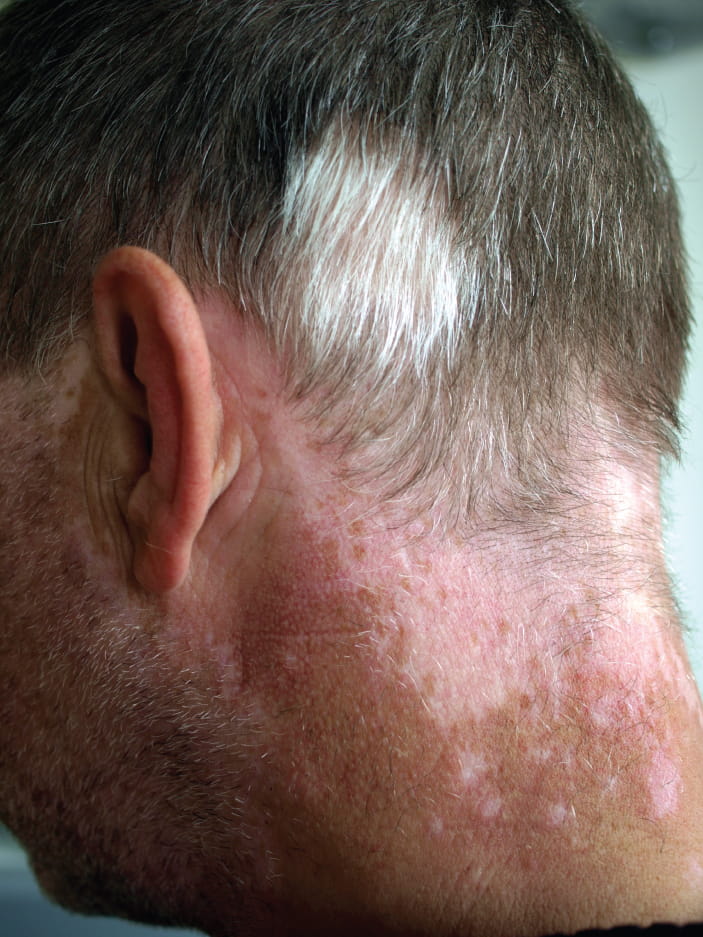
Le traitement de cette maladie consiste généralement à traiter les symptômes, par exemple en limitant l’exposition de la peau et des yeux aux rayons UV. Dans le cas du vitiligo les mélanocytes de certaines zones perdent leur capacité à produire de la mélanine, peut-être en raison d’une réaction auto-immune. Cette maladie cause des zones décolorées (voir la Figure 6.14). Ni l’albinisme ni le vitiligo n’affectent directement la durée de vie d’un individu (Betts et coll., 2013)
Modifications de la coloration de la peau
D’autres changements dans l’apparence de la coloration de la peau peuvent indiquer des maladies associées à d’autres systèmes ou appareils du corps humain.
- Les maladies ou le cancer du foie peuvent entraîner une accumulation de bile et de bilirubine, un pigment jaune, qui donne à la peau une apparence jaune ou jaunâtre.
- Les tumeurs de l’hypophyse peuvent entraîner la sécrétion de grandes quantités d’hormone stimulant les mélanocytes (MSH), ce qui se traduit par un assombrissement de la peau.
- La maladie d’Addison peut stimuler la libération de quantités excessives d’hormone adrénocorticotrope (ACTH), ce qui peut donner à la peau une couleur bronze profonde
- Une baisse soudaine de l’oxygénation peut affecter la couleur de la peau, qui devient alors cendrée (blanche).
- En cas de réduction prolongée des niveaux d’oxygène, la désoxyhémoglobine rouge foncé devient dominante dans le sang, ce qui donne à la peau un aspect bleu, un état appelé cyanose. Il se produit lorsque l’apport d’oxygène est restreint, par exemple lorsqu’une personne éprouve des difficultés à respirer à cause de l’asthme ou d’une crise cardiaque. Cependant, dans ces cas, l’effet sur la couleur de la peau n’a rien à voir avec sa pigmentation (Betts et coll., 2013).
Affections cutanées
L’eczéma et l’acné sont deux affections cutanées courantes. L’eczéma est une affection inflammatoire qui touche des personnes de tous âges. L’acné, souvent observée chez les adolescents, se caractérise par l’obstruction des pores, ce qui peut entraîner une infection et une inflammation. Parmi les autres affections, citons la parakératose séborrhéique (sur le cuir chevelu), le psoriasis, les mycoses, l’herpès labial, l’impétigo, la gale, l’urticaire et les verrues (Betts et coll., 2013).
Eczéma
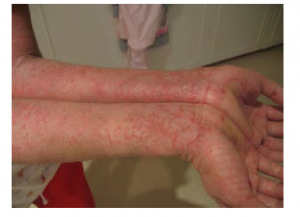
L’eczéma est une réaction allergique qui se manifeste par des plaques de peau sèche et prurigineuse ressemblant à des éruptions cutanées (voir la figure 6.15). Il peut s’accompagner d’un gonflement de la peau, d’une desquamation et, dans les cas les plus graves, de saignements. Les symptômes sont généralement traités avec des crèmes hydratantes, des crèmes corticostéroïdes et des immunosuppresseurs (Betts et coll., 2013).
Acné
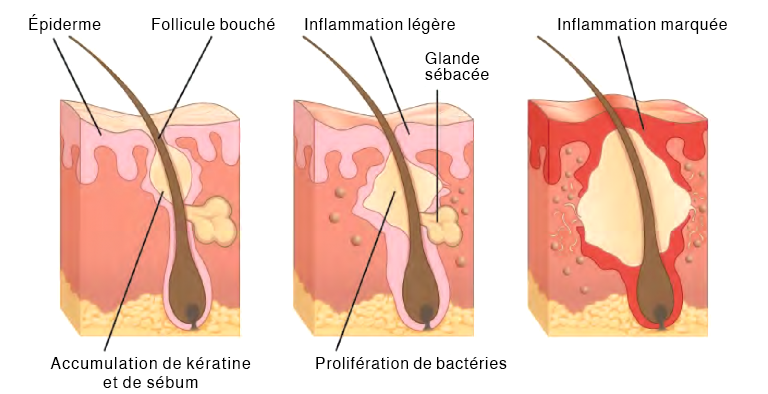
L’acné est une affection cutanée qui survient généralement sur les zones de la peau riches en glandes sébacées (visage et dos). Elle est plus fréquente au début de la puberté en raison des changements hormonaux qui y sont associés, mais elle peut également survenir chez les nourrissons et se poursuivre à l’âge adulte. Les hormones, telles que les androgènes, stimulent la production de sébum. Une surproduction et une accumulation de sébum et de kératine peuvent bloquer les follicules pileux. Ce bouchon est initialement blanc. Le sébum devient noir lorsqu’il est oxydé par l’exposition à l’air. L’acné, qui résulte d’une infection par les bactéries (Propionibacterium et Staphylococcus), peut entraîner des rougeurs et des cicatrices lors du processus naturel de cicatrisation (voir la figure 6.16) (Betts et coll., 2013).
Teigne
L’épidermomycose, ou dermatophytose, est souvent appelée « teigne ». Elle se présente sous la forme d’une éruption cutanée circulaire rouge qui cause des démangeaisons à différentes parties du corps. Elle est désignée par l’endroit où elle se trouve :
-
- Tinea pedis – Teigne du pied, couramment appelée pied d’athlète
- Tinea capitis – Teigne du cuir chevelu ou teigne tondante microscopique
- Tinea barbae – Teigne de la barbe ou sycosis trichophytique
- Tinea manuum – Teigne de la main
- Tinea unguium – Teigne des ongles des pieds et des mains, également appelée dermatophytose de l’ongle
- Tinea corporis – Teigne des parties du corps telles que les bras et les jambes ou trichophytie de la peau glabre (Centers for Disease Control and Prevention, 2018)
Pour en savoir plus sur la teigne, consultez la page Web des Centers for Disease Control and Prevention sur les mycoses.
Psoriasis
Le psoriasis est une maladie auto-immune chronique qui se manifeste par des plaques de peau rouge et épaisse ayant l’aspect de squames argentées. Ces plaques peuvent se trouver sur les coudes, les genoux, le cuir chevelu, le bas du dos, le visage, les pieds, les ongles des mains et des pieds et même la bouche. Le psoriasis peut être confondu avec d’autres maladies de la peau. Il vaut donc mieux faire appel à un dermatologue pour le diagnostiquer. Les traitements peuvent inclure des crèmes, des pommades, une thérapie par lumière ultraviolette et des médicaments (Centers for Disease Control and Prevention, 2018). Pour en savoir plus, consultez la page Web des Centers for Disease Control and Prevention sur le psoriasis.
Blessures
La peau étant la partie de notre corps la plus directement exposée, elle est particulièrement vulnérable aux blessures. Les blessures comprennent les brûlures, les plaies, ainsi que les cicatrices et les durillons. Elles peuvent être causées par des objets tranchants, la chaleur, une pression ou une friction excessive sur la peau (Betts et coll., 2013).
Les lésions cutanées déclenchent un processus de cicatrisation qui se déroule en plusieurs étapes qui se chevauchent.
- La première étape de la réparation de la peau endommagée est la formation d’un caillot sanguin qui freine l’écoulement du sang et se résorbe avec le temps. De nombreux types de cellules interviennent dans la réparation des plaies, surtout si la surface à réparer est importante.
- Avant que les cellules souches de la couche basale ne puissent recréer l’épiderme, les fibroblastes se mobilisent et se divisent rapidement pour réparer le tissu endommagé en déposant du collagène, formant ainsi un tissu de granulation.
- Les capillaires suivent les fibroblastes et contribuent à augmenter la circulation sanguine et l’apport d’oxygène dans la zone.
- Les cellules immunitaires, telles que les macrophages, parcourent la zone et engloutissent toute matière étrangère afin de réduire le risque d’infection (Betts et coll., 2013).
Brûlures
Une brûlure survient lorsque la peau est endommagée par une chaleur intense, des radiations, de l’électricité ou des produits chimiques. Les lésions entraînent la mort des cellules de la peau, ce qui peut conduire à une perte massive de liquide. Il s’ensuit une déshydratation, un déséquilibre électrolytique et une insuffisance rénale et circulatoire qui peuvent être fatals. Les brûlés sont traités avec des fluides intraveineux pour compenser la déshydratation, ainsi qu’avec des nutriments intraveineux qui permettent à l’organisme de réparer les tissus et de remplacer les protéines perdues. L’infection est une autre menace sérieuse pour la vie des patients brûlés. La peau brûlée est extrêmement sensible aux bactéries et autres agents pathogènes en raison de la perte de protection des couches de peau intactes (Betts et coll., 2013).
Classification des brûlures
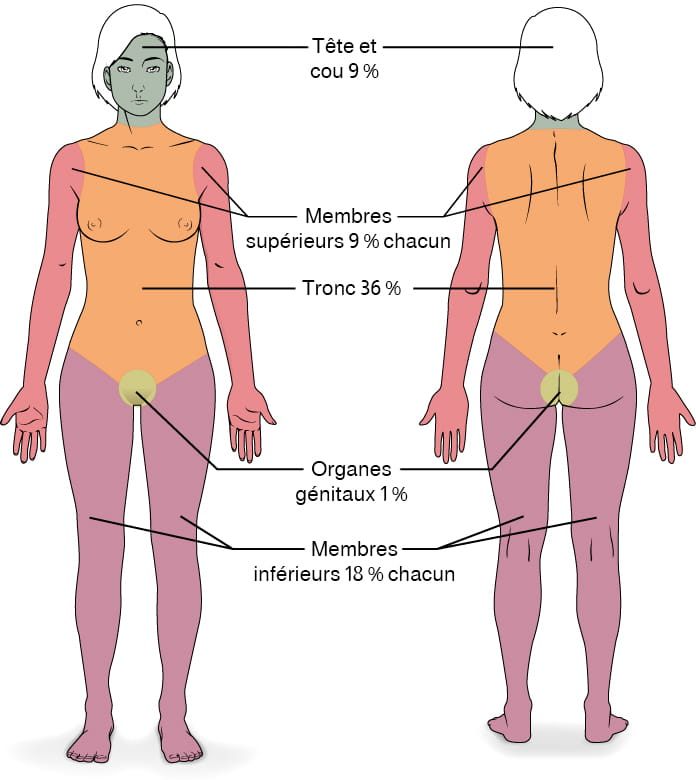
Les brûlures sont parfois mesurées selon la surface totale affectée. Il s’agit de la règle des neuf, qui associe des zones anatomiques spécifiques à un pourcentage correspondant à un facteur neuf (voir la figure 6.17) (Betts et coll., 2013).
Les brûlures sont également classées en fonction de leur degré de gravité.
- Une brûlure au premier degré est une brûlure superficielle qui n’affecte que l’épiderme. Bien que la peau puisse être douloureuse et gonflée, ces brûlures guérissent généralement sans soin en quelques jours. Les coups de soleil légers entrent dans cette catégorie.
- La brûlure au deuxième degré est plus profonde et touche à la fois l’épiderme et une partie du derme. Elle produit un gonflement et une cloque douloureuse de la peau. Il est important de garder le site de la brûlure propre et stérile pour éviter les infections. Si ces soins sont apportés, la brûlure guérira en quelques semaines.
- Une brûlure au troisième degré, qui s’étend entièrement à l’épiderme et au derme, détruit le tissu et affecte les terminaisons nerveuses et la fonction sensorielle. Il s’agit de brûlures graves qui peuvent apparaître blanches, rouges ou noires; elles nécessitent des soins médicaux, sinon elles guériront lentement.
- Une brûlure au quatrième degré est encore plus grave et affecte les muscles et les os sous-jacents.
Curieusement, les brûlures au troisième et au quatrième degré ne sont généralement pas aussi douloureuses parce que les terminaisons nerveuses elles-mêmes sont endommagées. Les brûlures de pleine épaisseur ne peuvent pas être réparées par l’organisme, car les tissus locaux utilisés pour la réparation sont endommagés et nécessitent un débridement, voire une amputation dans les cas graves, suivie d’une greffe de peau provenant d’une partie du corps non touchée ou d’une peau cultivée en vue d’une greffe. Les greffes de peau sont nécessaires lorsque les lésions dues à un traumatisme ou à une infection ne peuvent pas être fermées par des sutures ou des agrafes (Betts et coll., 2013).
Cicatrices et chéloïdes
La plupart des coupures ou des blessures, à l’exception de celles qui n’égratignent que l’épiderme, entraînent la formation d’une cicatrice. Les cicatrices apparaissent lorsque les lésions cutanées sont réparées, mais que la peau ne parvient pas à régénérer sa structure d’origine. Les fibroblastes génèrent du tissu cicatriciel sous forme de collagène. L’essentiel de la réparation en tresse de panier, grâce aux fibres de collagène, n’entraîne pas la régénération de la structure cellulaire typique de la peau. Au contraire, le tissu est fibreux et ne permet pas la régénération des structures annexes, telles que les follicules pileux, les glandes sudoripares ou les glandes sébacées (Betts et coll., 2013).
Parfois, il y a une surproduction de tissu cicatriciel, car le processus de formation de collagène ne s’arrête pas lorsque la plaie est cicatrisée, ce qui donne lieu à une chéloïde. En revanche, les cicatrices résultant de l’acné et de la varicelle ont un aspect enfoncé. Ce sont des cicatrices atrophiques (Betts et coll., 2013).
La cicatrisation de la peau après la guérison d’une plaie est un processus naturel qui ne nécessite pas de traitement supplémentaire. L’application d’huile minérale et de lotions peut réduire la formation de tissu cicatriciel. Cependant, les procédures cosmétiques modernes, telles que la dermabrasion, les traitements au laser et les injections de produits de comblement, ont été inventées pour remédier aux cicatrices graves. Toutes ces procédures tentent de réorganiser la structure de l’épiderme et du tissu collagène sous-jacent pour lui donner un aspect plus naturel (Betts et coll., 2013).
Plaies de lit et vergetures
La peau et les tissus sous-jacents peuvent être affectés par une pression excessive. Les plaies de lit en sont un exemple. Également appelées ulcères de décubitus, elles sont causées par une pression constante, prolongée et non soulagée sur certaines parties du corps qui sont osseuses, ce qui réduit la circulation sanguine dans la zone et entraîne une nécrose. Elles sont plus fréquentes chez les patients âgés souffrant de maladies débilitantes qui les rendent immobiles. La plupart des hôpitaux et des établissements de soins de longue durée ont pour pratique de tourner les patients toutes les quelques heures afin de les prévenir. Si elles ne sont pas traitées, elles peuvent être fatales si elles s’infectent (Betts et coll., 2013)
La peau peut également être affectée par la pression associée à une croissance rapide. Une vergeture apparaît lorsque le derme est étiré au-delà de ses limites d’élasticité pour absorber l’excès de pression. Les vergetures accompagnent généralement une prise de poids rapide pendant la puberté et la grossesse. Elles ont d’abord une teinte rougeâtre, mais s’éclaircissent avec le temps. Le traitement des vergetures n’est pas nécessaire, sauf pour des raisons esthétiques. Elles se manifestent le plus souvent au niveau des hanches et de l’abdomen (Betts et coll., 2013).
Durillons
Lorsque des chaussures mal ajustées sont une source constante d’abrasion sur les orteils, elles risquent de causer un durillon au point de contact. Ce phénomène est dû au fait que les cellules souches de la couche basale se divisent plus souvent pour augmenter l’épaisseur de la peau au point d’abrasion afin de protéger le reste du corps contre d’autres dommages. Il s’agit d’un exemple de blessure mineure ou locale, et la peau parvient à réagir et à traiter le problème indépendamment du reste du corps. Des durillons peuvent également se former sur des doigts soumis à des contraintes mécaniques constantes, comme de longues périodes d’écriture, de pratique d’un instrument à cordes ou de jeux vidéo. Les cors sont une forme spécialisée de durillons. Ils se forment à partir d’abrasions de la peau résultant d’un mouvement de type elliptique (Betts et coll., 2013).
Termes médicaux en contexte
Un élément interactif ou multimédia a été exclu de cette version du texte. Vous pouvez y accéder en ligne à l’adresse suivante :
https://ecampusontario.pressbooks.pub/medicalterminology/?p=245
Spécialités médicales et interventions associées au système tégumentaire
Un dermatologue est un médecin spécialisé dans le traitement des maladies, des affections et des blessures liées au système tégumentaire et à ses structures annexes. Il existe de nombreuses surspécialités en dermatologie, telles que la dermatologie esthétique, la dermatopathologie et la dermatologie pédiatrique. Pour en savoir plus, visitez la section Dermatologie et surspécialités du site Web de l’Association canadienne de dermatologie.
Les dermatologues peuvent être spécialement formés pour effectuer une procédure particulière, la chirurgie de Mohs. Elle permet d’exciser les cancers de la peau en fines couches jusqu’à ce qu’ils soient entièrement retirés du tissu (Mayo Clinic Staff, 2017).
Vocabulaire du système tégumentaire
Adipocytes
Cellules adipeuses.
Tissu adipeux
Tissu contenant des cellules de réserve de graisses.
Fibres nerveuses autonomes
Régule inconsciemment la communication avec le cerveau.
Avasculaire
Sans vaisseaux sanguins.
Bénin (bénigne)
Non cancéreux, inoffensif.
Cancer
Processus par lequel des cellules anormales de l’organisme se divisent de manière incontrôlée.
Cyanose
État bleu anormal (couleur bleuâtre des lèvres et du lit des ongles) généralement causé par une faible oxygénation.
Débridement
Excision d’un tissu endommagé ou d’un corps étranger.
Déshydratation
Perte de liquides ou d’eau supérieure à l’absorption.
Dermatologique
Relatif à la dermatologie.
Dermatopathologie
Étude des maladies de la peau.
Derme
Couche de la peau constituée d’un tissu conjonctif dense et irrégulier qui abrite les vaisseaux sanguins, les follicules pileux, les glandes sudoripares et d’autres structures.
Épiderme
Couche externe de la peau, constituée de cellules épithéliales étroitement serrées.
Exciser
Retirer en découpant.
Exocytose
Transport actif de molécules hors de la cellule.
Fascia
Tissu fibreux.
Gelure
La conservation de la chaleur corporelle centrale entraîne le gel de la peau.
Hypoderme
Signifie « sous le derme ». Couche de peau sous le derme composée principalement de tissus conjonctifs et graisseux lâches.
Infection
Invasion par des organismes pathogènes.
Intraveineux
Relatif à l’intérieur de la veine.
Jaunisse
De couleur jaune.
Chéloïde
Formation d’une cicatrice surélevée ou hypertrophique.
Kératinocytes
Cellules qui fabriquent et stockent la protéine kératine.
Corpuscule de Meissner
Corpuscule tactile qui réagit à la lumière et au toucher, récepteur du toucher.
Corpuscules de Meissner
Corpuscules tactiles qui réagissent à la lumière et au toucher, récepteurs du toucher.
Mélanocytes
Cellules spécialisées qui produisent de la mélanine, un pigment foncé responsable de la coloration de la peau et des cheveux.
Métastases
Production de cellules qui peuvent se mobiliser et établir des tumeurs dans d’autres organes du corps.
Nécrose
Mort des tissus.
Ostéomalacie
Ramollissement des os.
Corpuscule de Pacini
Corpuscule lamellé qui réagit aux vibrations.
Pathogènes
Agents qui peuvent provoquer une maladie.
Phagocytes
Cellules qui engloutissent et absorbent les bactéries et les particules cellulaires.
Réticulé
En filet.
Rachitisme
Affection douloureuse chez l’enfant dont les os des jambes sont arqués en raison d’un manque de calcium.
Cicatrice
Peau riche en collagène qui se forme après le processus de cicatrisation et qui diffère de la peau normale.
Couche basale
Couche la plus profonde de l’épiderme.
Fibres nerveuses sympathiques
La réaction de fuite ou de combat détermine la communication avec le cerveau.
Système nerveux sympathique
Responsable des réactions de lutte ou de fuite.
Vascularisé
Qui possède de nombreux vaisseaux sanguins.
Mettez vos connaissances à l’épreuve!
Un élément interactif ou multimédia a été exclu de cette version du texte. Vous pouvez y accéder en ligne à l’adresse suivante :
https://ecampusontario.pressbooks.pub/medicalterminology/?p=245
Références
Centers for Disease Control and Prevention. (25 octobre 2018). Psoriasis. Centers for Disease Control and Prevention : Mycoses. www.cdc.gov/psoriasis/
Centers for Disease Control and Prevention. (6 août 2018). Teigne. Centers for Disease Control and Prevention : Mycoses. www.cdc.gov/fungal/diseases/ringworm/definition.html
CrashCourse. (6 janvier 2015). The Integumentary system, part 1 – skin deep: Crash Course A&P #6 (Système tégumentaire, partie 1 – En surface : cours accéléré en anatomie et physiologie no 6)[Vidéo]. YouTube. youtu.be/Orumw-PyNjw
CrashCourse. (16 février 2015). The Integumentary system, part 2 – skin deeper: Crash Course A&P #7 (Système tégumentaire, partie 1 – En surface : cours accéléré en anatomie et physiologie no 6)[Vidéo]. YouTube. youtu.be/EN-x-zXXVwQ
Mayo Clinic Staff. (6 septembre 2017). Chirurgie de Mohs. Mayo Clinic. www.mayoclinic.org/tests-procedures/mohs-surgery/about/pac-20385222#:~:text=Mohs%20surgery%20is%20a%20precise,known%20as%20Mohs%20micrographic%20surgery.
Description des images
Description de la figure 6.1 : Cette illustration montre une coupe transversale du tissu cutané. La couche la plus externe, l’épiderme, occupe un cinquième de la coupe transversale. Plusieurs poils émergent de la surface. L’épiderme plonge autour d’un des poils, formant un follicule. La couche intermédiaire, le derme, occupe les quatre cinquièmes de la coupe transversale. Le derme contient un muscle arrecteur relié à l’un des follicules. Le derme contient également une glande sudoripare eccrine, composée d’un ensemble de tubules. Un tubule remonte de cet ensemble à travers l’épiderme et débouche sur la surface par un pore. Deux nerfs en forme de corde traversent verticalement le derme. Le nerf droit est attaché à un corpuscule de Pacini, une structure jaune constituée d’ovales concentriques semblables à un oignon. Le niveau le plus bas de la peau, l’hypoderme, contient du tissu adipeux, des artères et des veines. Les vaisseaux sanguins partent de l’hypoderme et se connectent aux follicules pileux et au muscle arrecteur dans le derme. [Retourner à la figure 6.1].
Description de la figure 6.2 : La partie A est une photomicrographie montrant une coupe transversale de peau fine. La couche supérieure est une couche mince et translucide avec une texture irrégulière et des zones où les cellules se détachent. La couche la plus profonde est violet foncé et se prolonge dans la troisième couche par des projections ressemblant à des doigts. La troisième couche violet clair contient de fines bandes de fibres et de petites cellules sombres. La quatrième couche, la plus profonde, est plus foncée que la troisième, mais demeure violet clair. Elle contient des bandes de fibres épaisses qui sont peu serrées. La partie B est une vue agrandie de l’épiderme de la peau épaisse. Elle montre que sa couche supérieure est cinq fois plus épaisse que la couche supérieure d’une peau fine. La couche supérieure de la peau épaisse est également plus dense et moins translucide que la couche supérieure de la peau fine. [Retourner à la figure 6.2].
Description de la figure 6.3 : Sur cette photomicrographie, la couche externe de cellules est la plus fine et est colorée en violet foncé en raison de la kératinisation complète des cellules mortes. La couche suivante occupe un quart de la photomicrographie, est légèrement colorée et constitue un ensemble dense de cellules. La troisième couche en partant du haut est essentiellement blanche, avec des brins légèrement tachés et peu serrés qui rayonnent dans des directions aléatoires. La couche inférieure est très dense, avec d’épaisses bandes de tissu musculaire très organisé, qui sont colorées en foncé. [Retourner à la figure 6.3].
Description de la figure 6.4 : Cette photomicrographie montre les couches de la peau en coupe transversale. La couche papillaire du derme s’étend entre les doigts descendants de l’épiderme coloré en foncé. La couche papillaire apparaît plus fine que la couche réticulaire, constituée de fibres plus petites et densément empilées. La couche réticulaire est trois fois plus épaisse que la couche papillaire et contient des fibres plus grandes et plus épaisses. Les fibres semblent plus lâches que celles de la couche papillaire, certaines étant séparées par des espaces vides. Les deux couches du derme contiennent des cellules dont le noyau est coloré en foncé. [Retourner à la figure 6.4].
Description de la figure 6.5 : La partie A est une photo d’un homme en train de skier avec plusieurs arbres enneigés en arrière-plan. La partie B est un diagramme avec une moitié droite et une moitié gauche. La moitié gauche est intitulée « Conservation de la chaleur par le corps », tandis que la moitié droite est intitulée « Perte de chaleur par rayonnement et convection ». Les deux montrent le sang s’écoulant d’une artère à travers trois lits capillaires à l’intérieur de la peau. Les lits sont disposés verticalement, le lit supérieur étant situé à la limite du derme et de l’épiderme. Le lit le plus bas est situé profondément dans l’hypoderme. Le lit du milieu est régulièrement espacé entre les lits du haut et du bas. Dans chaque lit, le sang oxygéné (rouge) entre dans le lit à gauche et le sang désoxygéné (bleu) sort du lit à droite. Le diagramme de gauche montre une image de flocons de neige au-dessus des lits capillaires, ce qui indique qu’il fait froid. Le sang ne circule que dans le plus profond des trois lits capillaires, les lits supérieurs étant fermés pour réduire la perte de chaleur des couches externes de la peau. Le diagramme de droite montre une image du soleil au-dessus des lits capillaires, ce qui indique qu’il fait chaud. Le sang circule dans les trois lits capillaires, ce qui permet à la chaleur de s’échapper du sang, augmentant ainsi la perte de chaleur. La partie C est une photo d’un homme courant sur un sentier forestier par une journée d’été. [Retourner à la figure 6.5].
Description de la figure 6.6 : Coupe transversale de la peau contenant un follicule pileux. Le follicule est en forme de goutte d’eau. Sa base élargie, appelée bulbe, est enfouie dans l’hypoderme. La couche la plus externe du follicule est l’épiderme, qui s’invagine à partir de la surface de la peau pour envelopper le follicule. À l’intérieur de l’épiderme se trouve la gaine externe de la racine, qui n’est présente que sur le bulbe. Il ne remonte pas le long de la tige du cheveu. À l’intérieur de la gaine externe de la racine se trouve sa gaine interne. La gaine interne de la racine s’étend sur environ la moitié de la tige du cheveu et se termine à mi-chemin dans le derme. La matrice du cheveu est la couche la plus interne. Elle entoure la partie inférieure de la tige du cheveu, où elle est intégrée au bulbe. La tige du cheveu contient trois couches : une couche externe, la cuticule, une couche intermédiaire, le cortex, et une couche interne, la moelle. [Retourner à la figure 6.6].
Description de la figure 6.7 : L’anatomie de la région de l’ongle. L’image du haut montre une vue dorsale d’un doigt. Le sillon proximal est la partie inférieure où la peau du doigt est reliée au bord de l’ongle. L’éponychium est une fine couche rose située entre le bord proximal blanc de l’ongle (la lunule) et le bord de la peau du doigt. La lunule apparaît comme une zone blanche en forme de croissant sur le bord proximal de l’ongle rosé. Les sillons latéraux se situent à l’endroit où les côtés de l’ongle sont en contact avec la peau du doigt. Le bord distal de l’ongle, le bord libre, est blanc. Une flèche indique que l’ongle pousse distalement à partir de son sillon proximal. L’image du bas montre une vue latérale de l’anatomie du lit de l’ongle. Sur cette vue, le bord de l’ongle est situé juste à côté de son sillon. Cette extrémité de l’ongle, à partir de laquelle celui-ci pousse, est sa racine. [Retourner à la figure 6.7].
Description de la figure 6.8 : Illustration d’une glande sudoripare eccrine intégrée dans une coupe transversale de tissu cutané. La glande sudoripare eccrine est un faisceau de tubes blancs enfouis dans le derme. Un tube blanc unique remonte du faisceau et s’ouvre à la surface de l’épiderme. Cette ouverture est un pore. Il y a plusieurs pores sur le petit bloc de peau représenté dans ce diagramme. [Retourner à la figure 6.8].
Description de la figure 6.9 : Cette figure se compose de deux photos. Une photo montre une jeune femme au téléphone. Sa peau est lisse et sans rides. L’autre photo montre une femme âgée dans la même posture au téléphone. La peau de ses mains et de ses avant-bras est ridée. [Retourner à la figure 6.9].
Description de la figure 16.10 : Cinq photos de grains de beauté. Les trois photos du haut montrent des grains de beauté petits, plats et brun foncé. La photo en bas à gauche montre un grain de beauté noir foncé qui dépasse de la peau. La photo en bas à droite montre un gros grain de beauté rougeâtre et surélevé avec des poils saillants. [Retourner à la figure 6.10].
Description de la figure 16.17 : Ce diagramme représente le pourcentage de la surface corporelle totale brûlée lorsqu’une victime subit des brûlures complètes sur certaines parties du corps. Les brûlures complètes du visage, de la tête et du cou représentent 19 % de la surface corporelle totale. Les brûlures de la poitrine, de l’abdomen et de l’ensemble du dos au-dessus de la taille représentent 36 % de la surface corporelle totale. Les surfaces antérieures et postérieures des bras et des mains représentent 18 % de la surface corporelle totale (9 % pour chaque bras). La surface antérieure et postérieure des deux jambes, ainsi que les fesses, représente 36 % de la surface totale du corps (18 % pour chaque jambe). Enfin, les surfaces antérieures et postérieures des organes génitaux représentent 1 % de la surface totale du corps. [Retourner à la figure 6.17].
Sauf indication contraire, le chapitre présente du contenu adapté du manuel Anatomy and Physiology (sur OpenStax), de Betts et coll. et est utilisé sous-licence internationale CC BY 4.0. Téléchargez ou consultez gratuitement le manuel à l’adresse https://openstax.org/books/anatomy-and-physiology/pages/1-introduction.